대장암
 | |
|---|---|
| 다른 이름 | 창자암, 결장암, 직장암 |
 | |
| 두 가지 대장 종양의 위치와 모양의 예시 | |
| 진료과 | 소화기내과. 일반외과, 종양학 |
| 증상 | 혈변, 배변의 변화, 의도하지 않은 체중 감소, 구토, 피로 [1] |
| 병인 | 노령, 생활 습관 요인 및 유전 질환 [2][3] |
| 위험 인자 | 식단, 비만, 흡연, 신체 활동 부족, 알코올[2][4] |
| 진단 방식 | 구불창자내시경 또는 대장 내시경 검사 중 조직 생검[1] |
| 예방 | 45세부터 75세까지 건강검진 |
| 치료 | 수술, 방사선 요법, 화학 요법, 표적 치료[5] |
| 예후 | 5년 생존률 65% (미국)[6] |
| 빈도 | 940만 명 (2015)[7] |
| 사망 | 551,000 (2018)[8] |
대장암(大腸癌, 영어: colorectal cancer(CRC), 창자암, 결장암, 직장암)은 결장 또는 직장(대장의 일부)에서 발생하는 암이다.[5] 징후와 증상으로는 대변에 피가 섞여 나오거나 배변 습관의 변화, 체중 감소, 피로감 등이 있다.[9] 대부분의 대장암은 노화와 생활 습관 요인으로 인해 발생하며, 소수의 경우만 근본적인 유전적 장애로 인해 발생한다.[2][3] 위험 요인으로는 식단, 비만, 흡연, 신체 활동 부족 등이 있다.[2] 위험을 증가시키는 식이 요인으로는 붉은 육류, 가공육, 알코올 등이 있다.[2][4] 또 다른 위험 요인으로는 크론병과 궤양성 대장염을 포함한 염증성 장 질환이 있다.[2] 대장암을 유발할 수 있는 유전성 유전 질환으로는 가족성 샘종 폴립증과 유전성 비폴립 대장암이 있지만, 이는 전체 대장암의 5% 미만만을 차지한다.[2][3] 대장암은 일반적으로 양성 종양으로 시작하여 시간이 지남에 따라 암이 되는 용종 형태로 나타난다.[2]
대장암은 구불창자 내시경 검사 또는 대장 내시경 검사를 통해 대장 샘플을 채취하여 진단할 수 있다.[1] 그런 다음 의료 영상을 통해 질병이 퍼졌는지 여부를 확인한다.[5] 대장암 검진은 대장암으로 인한 사망을 예방하고 줄이는 데 효과적이다.[10] 여러 가지 방법 중 하나를 통해 45세부터 75세까지 선별 검사를 받을 것을 권장한다.[10][11] 원래는 50세부터 권장되었으나, 대장암의 증가로 인해 45세부터 검진 받을 것을 권장하는 것으로 변경되었다. 대장내시경 검사 중 작은 용종이 발견되면 제거할 수 있다.[2] 큰 용종이나 종양이 발견되면 암 여부를 확인하기 위해 조직 검사를 시행할 수 있다. 아스피린 및 기타 비스테로이드성 항염증제는 용종 절제 시 통증의 위험을 줄여준다.[2][12] 그러나 부작용으로 인하여 일반적으로는 사용하지 않는다.[13]
대장암에 사용되는 치료법에는 수술, 방사선 요법, 화학 요법 및 표적 요법을 조합해서 사용한다.[5] 대장 벽 내에 국한된 암은 수술로 완치할 수 있지만, 광범위하게 퍼진 암은 일반적으로 완치가 불가능하며 삶의 질과 증상을 개선하는 방향으로 관리가 이루어진다.[5] 2014년 미국의 5년 생존율은 약 65%였다.[6] 개인별 생존 가능성은 암의 진행 정도, 수술로 모든 암을 제거할 수 있는지 여부, 환자의 전반적인 건강 상태에 따라 달라진다.[1] 전 세계적으로 대장암은 세 번째로 흔한 암 유형으로 전체 암 발생의 약 10%를 차지한다.[14] 2018년에는 109만 명의 신규 환자가 발생했으며 551,000명이 이 질환으로 사망했다.[8] 선진국에서 더 흔하게 발생하며, 65% 이상이 발견된다.[2] 여성보다 남성에서 흔하다.[2]
징후 및 증상[편집]
대장암의 징후와 증상은 종양의 위치와 신체의 다른 곳으로 퍼졌는지(전이) 여부에 따라 다르다. 대표적인 경고 신호로는 변비 악화, 대변에 피가 섞여 나오거나 대변의 굵기가 감소하고 식욕이 떨어지며 체중이 감소하고 50세 이상에서 메스꺼움이나 구토가 나타나는 경우가 있다.[15] 대장암 환자의 약 50%는 아무런 증상이 나타나지 않는다.[16]
직장 출혈이나 빈혈은 50세 이상의 사람들에게 나타나는 고위험 증상이다.[17] 체중 감소와 배변 습관의 변화는 일반적으로 직장 출혈과 관련이 있는 경우에 암 발생의 가능성이 있다.[17][18]
원인[편집]
대장암의 75~95%는 유전적 위험이 거의 또는 전혀 없는 사람에게서 발생한다.[19][20] 위험 요인으로는 고령, 남성[20], 지방, 설탕, 알코올, 붉은 육류, 가공육 섭취, 비만, 흡연, 운동 부족 등이 있다.[19][21] 약 10%의 사례는 운동 부족과 관련이 있다.[22] 알코올로 인한 위험은 하루에 한 잔 이상 마시면 증가하는 것으로 보인다.[23] 하루 5잔의 물을 마시면 대장암 및 선종성 용종의 위험이 감소하는 것으로 알려져 있다.[24] 스트렙토코쿠스 갈롤리티쿠스(Streptococcus gallolyticus)는 대장암과 관련이 있다.[25] 스트렙토코쿠스 보비스/스트렙토코쿠스 에퀴누스(Streptococcus bovis/Streptococcus equinus) 군의 일부 균주는 매일 수백만 명의 사람들이 섭취하므로 안전한 것으로 보인다.[26] 스트렙토코쿠스 보비스균/갈롤리티쿠스(Streptococcus bovis/gallolyticus) 균혈증 환자의 25~80%는 대장 종양을 동반한다.[27] 스트렙토코쿠스 보비스/갈롤리티쿠스 혈청 유병률은 고위험군에서 기저 장 병변을 조기에 예측할 수 있는 실용적인 표지자로 사용된다.[27] 스트렙토코쿠스 보비스/갈로티쿠스 항원에 대한 항체 또는 혈류 내 항원 자체의 존재가 대장 발암의 표지자로 작용할 수 있다고 제시되었다.[27]
병원성 대장균은 유전 독성 대사산물인 콜리박틴을 생성하여 대장암의 위험을 증가시킬 수 있다.[28]
염증성 장질환[편집]
염증성 장질환(궤양성 대장염 및 크론병)이 있는 사람은 대장암에 걸릴 위험이 높다.[29][30] 이 위험은 질환을 오래 앓을수록, 그리고 염증의 정도가 심할수록 증가한다.[31] 이러한 고위험군에서는 아스피린을 통한 예방과 정기적인 대장내시경 검사가 모두 권장된다.[32] 이러한 고위험군에서 내시경 검사를 받으면 조기 진단을 통해 대장암 발병을 줄일 수 있으며 대장암으로 사망할 가능성도 줄일 수 있다.[32] 염증성 장 질환이 있는 사람은 매년 대장암 발병의 2% 미만을 차지한다.[31] 크론병 환자의 경우 10년 후 2%, 20년 후 8%, 30년 후 18%가 대장암에 걸린다.[31] 궤양성 대장염 환자의 경우, 약 16%가 30년 동안 이형성 또는 대장암이 발생한다.[31]
유전학[편집]
부모나 형제자매와 같은 1촌 친척 2명 이상에 대장암 가족력이 있는 사람은 대장암에 걸릴 위험이 2~3배 더 높으며, 이 그룹은 전체 대장암 발병의 약 20%를 차지한다. 여러 유전 증후군도 대장암 발병률 증가와 관련이 있다. 가장 흔한 유전성 비폴립 대장암(HNPCC, 또는 린치 증후군)은 대장암 환자의 약 3%에서 나타나는 유전성 대장암이다.[20] 대장암과 밀접한 관련이 있는 다른 증후군으로는 가드너 증후군과 가족성 샘종 폴립증(FAP)이 있다.[33] 이러한 증후군을 가진 사람들에게는 거의 항상 암이 발생하며 암 발생의 1%를 차지한다.[34] 악성 종양의 위험이 높기 때문에 예방 조치로 FAP 환자에게는 직장-결장 전절제술이 권장될 수 있다. 결장만을 제거하는 결장 절제술은 직장이 남아있는 경우 직장암의 위험이 높기 때문에 예방 조치로 충분하지 않을 수 있다.[35] 결장에 영향을 미치는 가장 흔한 폴립성 증후군은 톱니 모양 폴립 증후군으로,[36] 25~40%의 대장암 위험이 있다.[37]
한 쌍의 유전자(POLE 및 POLD1)의 돌연변이는 가족성 대장암과 관련이 있다.[38]
대장암으로 인한 대부분의 사망은 전이성 질환과 관련이 있다. 전이성 질환의 가능성에 기여하는 것으로 보이는 유전자, 전이성 대장암 관련 유전자 1(MACC1)이 분리되었다.[39] 이는 간세포 성장 인자의 발현에 영향을 미치는 전사 인자이다. 이 유전자는 세포 배양에서 대장암 세포의 증식, 침습 및 산발, 생쥐의 종양 성장 및 전이와 관련이 있었다. MACC1은 암 치료의 잠재적 표적이 될 수 있지만, 이러한 가능성은 임상 연구를 통해 추가적인 확인이 필요하다.[40]
종양 억제 유전자의 비정상적인 DNA 메틸화와 같은 후성유전학적 요인이 대장암 발병에 중요한 역할을 한다.[41]
아슈케나즈 유대인은 선종에 이어 대장암에 걸릴 위험이 6% 더 높은데, 이는 APC 유전자의 돌연변이가 더 흔하기 때문이다.[42]
발병 기전[편집]
대장암은 위장관의 결장이나 직장을 감싸고 있는 상피 세포에서 발생하는 질병으로, 대부분 신호 활동을 증가시키는 윈트(Wnt) 신호전달 경로의 유전적 돌연변이로 인해 발생한다.[43] Wnt 신호 경로는 일반적으로 세포의 내벽을 유지하는 등 세포의 정상적인 기능에 중요한 역할을 한다. 돌연변이는 유전되거나 후천적으로 발생할 수 있으며, 대부분 장의 선와 줄기세포에서 발생한다.[44][45][46] 모든 대장암에서 가장 흔하게 돌연변이가 일어나는 유전자는 APC 유전자로, 이 유전자는 APC 단백질을 생성한다.[43] APC 단백질은 β-catenin 단백질의 축적을 방지한다. APC 가 없으면 β-카테닌이 높은 수준으로 축적되어 핵으로 전위(이동)하고 DNA 와 결합하여 원시 종양 유전자의 전사를 활성화한다[43]. 이 유전자는 일반적으로 줄기세포 재생과 분화에 중요하지만, 높은 수준으로 부적절하게 발현되면 암을 유발할 수 있다. 대부분의 대장암에서는 APC에 돌연변이가 일어나지만, 일부 암에서는 β-카테닌(CTNNB1)의 돌연변이로 인해 β-카테닌이 증가하여 자체 분해를 차단하거나 AXIN1, AXIN2, TCF7L2, NKD1 등 APC 와 유사한 기능을 가진 다른 유전자에 돌연변이가 있다.[47]
세포가 암이 되려면 Wnt 신호 경로의 결함 외에도 다른 돌연변이가 발생해야 한다. TP53 유전자에 의해 생성되는 p53 단백질은 정상적으로 세포 분열을 모니터링하고 Wnt 경로에 결함이 있는 경우 세포사멸을 유도한다. 결국 세포주가 TP53 유전자에 돌연변이를 획득하면 양성 상피 종양에서 침습성 상피 세포암으로 조직이 변형된다. 때때로 p53을 코딩하는 유전자는 돌연변이가 일어나지 않지만 대신 BAX 라는 다른 보호 단백질이 돌연변이를 일으킨다.[47]
대장암에서 일반적으로 비활성화되는 프로그램된 세포 사멸을 담당하는 다른 단백질로는 TGF-β 와 DCC(Netrin receptor DCC)가 있다. TGF-β 는 대장암의 절반 이상에서 비활성화 돌연변이를 가지고 있다.[47] 때때로 TGF-β 는 비활성화되지 않지만 SMAD 라는 다운스트림 단백질이 비활성화된다. DCC 는 일반적으로 대장암에서 염색체의 일부가 결실된 경우가 많다.[48]
모든 인간 유전자의 약 70%가 대장암에서 발현되며, 다른 형태의 암에 비해 대장암에서 발현이 증가하는 유전자는 1%가 조금 넘는다.[49] 일부 유전자는 종양 유전자로 대장암에서 과발현된다. 예를 들어, 성장 인자에 반응하여 세포가 분열하도록 정상적으로 자극하는 단백질 KRAS, RAF, PI3K를 암호화하는 유전자는 세포 증식을 과도하게 활성화하는 돌연변이를 획득할 수 있다. 돌연변이의 시간적 순서는 때때로 중요하다. 이전에 APC 돌연변이가 발생한 경우, 원발성 KRAS 돌연변이는 자가 제한적인 과형성 또는 경계성 병변이 아닌 암으로 진행되는 경우가 많다[50]. 종양 억제 인자인 PTEN은 일반적으로 PI3K를 억제하지만 때때로 돌연변이가 발생하여 비활성화될 수 있다.[47]
종합적인 게놈 규모 분석에 따르면 대장암은 과돌연변이 및 비과돌연변이 종양 유형으로 분류할 수 있다.[51] 위에 설명한 유전자에 대해 설명한 발암성 및 비활성화 돌연변이 외에도 비과돌연변이 샘플에는 돌연변이된 CTNNB1, FAM123B, SOX9, ATM, 및 ARID1A도 포함되어 있다. 뚜렷한 일련의 유전적 사건을 통해 진행되는 과돌연변이 종양은 변이된 형태의 ACVR2A, TGFBR2, MSH3, MSH6, SLC9A9, TCF7L2, BRAF를 나타낸다. 두 종양 유형에 걸쳐 이러한 유전자의 공통점은 Wnt 및 TGF-β 신호 경로에 관여하여 대장암의 중심 역할을 하는 MYC의 활성을 증가시킨다는 점이다.[51]
불일치 복구 유전자(MMR) 결핍 종양은 상대적으로 많은 양의 폴리뉴클레오타이드 서열 반복이 특징이다.[52] 이는 일반적으로 후성유전학적 침묵 또는 유전적 돌연변이(예: 린치 증후군)에 의해 발생하는 MMR 단백질 결핍으로 인해 발생한다.[53] 대장암 종양의 15~18%는 MMR 결핍을 가지고 있으며, 3%는 린치 증후군으로 인해 발생한다.[54] 불일치 복구 시스템의 역할은 세포 내 유전 물질의 무결성을 보호하는 것이다(즉, 오류를 감지하고 수정하는 것).[53] 따라서 MMR 단백질이 결핍되면 유전적 손상을 감지하고 복구하지 못하여 암을 유발하는 돌연변이가 추가로 발생하고 대장암이 진행될 수 있다.[53]
용종에서 암으로의 진행은 대장암 발병의 고전적인 모델이다.[55] 용종에서 암으로의 진행 과정은 수년에 걸쳐 양성 종양에서 대장암으로 이행하는 단계를 설명한다.[55] 용종에서 암으로의 서열의 핵심은 유전자 돌연변이, 후성유전학적 변화, 국소 염증 변화이다.[55] 용종에서 대장암으로의 염기서열은 특정 분자 변화가 어떻게 다양한 암 아형으로 이어지는지 설명하는 기본 토대로 사용할 수 있다.[55]
구역 결함(field defect)[편집]

이 현상을 설명하기 위해 "구역 효과(field effect)", "구역 암화(field cancerization)", "구역 발암(field carcinogenesis)" 등 다양한 다른 용어가 사용되었다. "구역 암화"라는 용어는 1953년에 암이 발생하기 쉽도록 당시에는 거의 알려지지 않은 과정에 의해 전제 조건이 형성된 상피 영역 또는 "구역"을 설명하기 위해 처음 사용되었다.[56] 그 이후로 "구역 암화"및 "구역 결함"이라는 용어는 새로운 암이 발생할 가능성이 있는 전 악성 조직을 설명하는 데 사용되었다.
구역 결함은 암으로의 진행에 중요하다.[57][58] 그러나 대부분의 암 연구에서 Rubin[59]이 지적한 것처럼, 암 연구의 대부분은 생체 내에서 잘 정의된 종양 또는 시험관 내에서 개별 종양 병소에 대해 수행되었다. 그러나 돌연변이 표현형 인간 대장 종양에서 발견된 체세포 돌연변이의 80% 이상은 말기 클론 확장 시작 전에 이미 있던 것으로 밝혀졌다.[60] 마찬가지로, Vogelstein 등[61]은 종양에서 확인된 체세포 돌연변수 중 절반 이상이 정상세포가 성장하는 동안 종양 전 단계(전장결함) 에서 일어난 것임을 지적하였다. 유사하게, 종양에 존재하는 후성유전학적 변화는 종양 전 구역 결함에서 발생했을 수 있다.
구역 효과에 대한 확장된 관점은 종양 전 세포의 분자 및 병리학적 변화뿐만 아니라 종양 시작부터 환자 사망까지 종양 진화에 대한 외인성 환경 요인과 국소 미세 환경의 분자 변화의 영향을 포괄하는 "병인성 구역 효과"라고 불린다.[62]
후성유전학[편집]
후성유전학적 변화는 유전적(돌연변이) 변화보다 대장암에서 훨씬 더 빈번하게 발생한다. Vogelstein 등이 설명한 바와 같이[63], 대장암은 평균적으로 1~2개의 발암 유전자 돌연변이와 1~5개의 종양 억제 유전자 돌연변이(총칭하여 "운전자 돌연변이")만 가지고 있으며, 약 60개의 추가 "승객" 돌연변이가 있다. 발암 유전자와 종양 억제 유전자는 잘 연구되어 있으며 위의 발병 기전에 설명되어 있다.[64][65]
miRNA 발현의 후성유전학적 변화 외에도 유전자 발현 수준을 변화시키는 암의 다른 일반적인 후성유전학적 변화 유형에는 단백질 암호화 유전자의 CpG 섬의 직접적인 과메틸화 또는 저메틸화, 유전자 발현에 영향을 미치는 히스톤 및 염색체 구조의 변화 등이 있다.[66] 예를 들어, 단백질 코딩 유전자의 147개 과메틸화와 27개 저메틸화는 대장암과 관련이 있는 것으로 나타났다. 과메틸화 유전자 중 10 개는 대장암의 100 %에서 과메틸화되었으며 다른 많은 유전자는 대장암의 50% 이상에서 과메틸화되었다.[67] 또한 11개의 과메틸화와 96개의 저메틸화 miRNA 도 대장암과 관련이 있었다.[67] 비정상적인 메틸화는 일반적인 노화의 결과로 발생하며 나이가 들어감에 따라 대장암의 위험이 증가한다.[68] 이러한 노화와 관련된 메틸화의 원인 및 유발 요인은 알려져 있지 않다.[68][69] 노화와 관련된 메틸화 변화를 보이는 유전자의 약 절반은 대장암 발병에 관여하는 것으로 확인된 유전자와 동일한 유전자이다.[68] 이러한 연구 결과는 나이가 대장암 발병 위험 증가와 관련이 있는 이유를 제시할 수 있다.[68]
DNA 복구 효소 발현의 후성유전학적 감소는 암의 유전체 및 후성유전체 불안정성을 초래할 수 있다.[70][71][72] 신생물 문서에 요약된 바와 같이, 일반적으로 산발성 암의 경우 DNA 복구 결핍은 때때로 DNA 복구 유전자의 돌연변이로 인한 것이지만, 훨씬 더 자주 DNA 복구 유전자의 발현을 감소시키거나 침묵시키는 후성유전학적 변화로 인해 발생한다.[73]
대장암 발병과 관련된 후성유전학적 변화는 화학요법에 대한 사람의 반응에 영향을 미칠 수 있다.[74]
유전체학 | 후성유전체학[편집]
대장암의 합의 분자 아형(CMS) 분류는 2015년에 처음 도입되었다. 지금까지 CMS 분류는 생물학적 해석이 명확하고 향후 임상 계층화 및 아형 기반 표적 중재의 근거가 되는 가장 강력한 대장암 분류 시스템으로 간주되어 왔다.[75]
2021년에 대장암 환자에서 4가지 인핸서 아형을 소개하는 새로운 대장암 후성유전체 기반 분류(EpiC)가 제안되었다. 6개의 히스톤 마크를 사용하는 염색질 상태는 EpiC 아형을 식별하는 특징이 있다. 이전에 도입된 합의 분자 아형(CMS)과 EpiC 를 기반으로 한 조합적 치료 접근법은 현재의 치료 전략을 크게 향상시킬 수 있다.[76]
진단[편집]
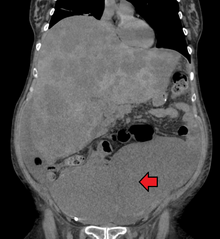
대장암 진단은 일반적으로 병변의 위치에 따라 대장내시경 또는 구불 결장경 검사를 통해 종양 발생 가능성이 의심되는 대장 부위를 샘플링하여 수행한다. 확진은 조직 샘플을 현미경으로 검사하여 확진한다.[77]
의료 영상[편집]
대장암은 종종 CT 스캔에서 처음 발견되기도 한다.[78]
전이 여부는 흉부, 복부 및 골반의 CT 스캔을 통해 결정된다.[77] 경우에 따라 양전자 방출 단층 촬용 및 자기공명영상과 같은 다른 영상 검사를 시행할 수 있다.[77] MRI는 종양의 국소 병기를 결정하고 최적의 수술 방법을 계획하는 데 특히 유용하다.[78]
신보조 항암 화학 방사선 요법에 완전 반응을 보인 환자를 식별하기 위해 완료 후에도 MRI를 시행한다. MRI와 내시경 검사에서 모두 완전 반응을 보인 환자는 수술적 절제가 필요하지 않을 수 있으며 불필요한 수술적 이환과 합병증을 피할 수 있다.[79] 직장암의 비수술적 치료를 위해 선택된 환자는 주기적으로 MRI 검사를 받고, 신체 검사를 받고, 내시경 시술을 받아 일부 환자에서 발생할 수 있는 종양의 재발을 확인해야 한다. 국소 재발이 발생하면 주기적인 추적 관찰을 통해 재수술로 치료가 가능할 때 발견할 수 있다. 또한 화학 방사선 치료 후 환자의 장기 생존 결과와 상관관계가 있는 MRI 종양 퇴행 등급을 부여할 수 있다.[80]
조직병리학[편집]


종양의 조직병리학적 특성은 생검 또는 수술에서 채취한 조직을 분석하여 확인한다. 병리 보고서에는 종양 세포와 종양이 정상 조직으로 어떻게 침범했는지, 마지막으로 종양이 완전히 제거된 것처럼 보이는지 등 종양 조직의 현미경적 특성에 대해 설명한다. 대장암의 가장 흔한 형태는 선암으로, 전체 대장암의 95~98%를 차지한다.[82][83] 그 외 드문 유형으로는 림프종, 편평상피세포암 등이 있다. 일부 아형은 더 공격적이다.[84] 면역 조직 화학은 불확실한 경우에 사용될 수 있다.[85]
병기 결정[편집]
암의 병기 결정은 영상의학적 및 병리학적 소견을 기반으로 한다. 대부분의 다른 형태의 암과 마찬가지로 종양 병기는 초기 종양이 얼마나 퍼졌는지, 림프절 및 더 먼 장기에 전이가 있는지 등을 고려하는 TNM 시스템을 기반으로 한다.[77] AJCC 8판은 2018년에 발표되었다.[86]
예방[편집]
대장암의 약 절반은 생활 습관 요인으로 인해 발생하며, 전체 대장암의 약 4분의 1은 예방할 수 있는 것으로 추정된다.[87] 검진을 늘리고, 신체 활동을 늘리고, 섬유질이 많은 식단을 섭취하고, 흡연과 음주를 줄이면 위험을 줄일 수 있다.[88][89]
생활 습관[편집]
강력한 증거가 있는 생활 습관 위험 요인으로는 운동 부족, 흡연, 음주, 비만이 있다.[90][91][92] 충분한 운동과 건강한 식단을 병행하여 정상 체중을 유지하면 대장암의 위험을 줄일 수 있다.[93]
최근 연구에 따르면 붉은 육류와 가공육을 많이 섭취하면 대장암에 걸릴 위험이 높아진다고 한다.[94] 1970년대부터 대장암 예방을 위한 식단 권장 사항에는 통곡물, 과일, 채소 섭취를 늘리고 붉은 육류와 가공육 섭취를 줄이는 것이 포함되었다. 이는 동물 연구와 후향적 관찰 연구에 근거한 것이었다. 그러나 대규모 전향적 연구에서는 유의미한 보호 효과를 입증하지 못했으며, 암의 원인이 다양하고 식단과 건강 간의 상관관계를 연구하는 것이 복잡하기 때문에 특정 식이요법이 유의미한 보호 효과를 가져올지 여부를 확실하게 판단할 수 없었다.[95][96] 2018년 미국 국립암연구소는 "성인기에 시작한 지방과 육류가 적고 섬유질, 과일, 채소가 많은 식단이 임상적으로 중요한 정도로 CRC 의 위험을 감소시킨다는 신뢰할 만한 증거는 없다"고 발표했다.[90][97]
세계 암 연구 기금에 따르면 알코올 음료 섭취와 가공육 섭취는 모두 대장암 위험을 높인다고 한다.[98]
2014년 세계보건기구의 암 보고서에 따르면, 식이섬유가 대장암 예방에 도움이 될 수 있다는 가설이 제기되었지만, 당시 대부분의 연구에서는 아직 그 상관관계에 대한 연구가 이루어지지 않았다고 언급했다.[96][99] 그러나 2019년의 한 연구에서는 식이섬유와 통곡물이 대장암 예방에 도움이 된다는 증거를 발견했다. 세계 암 연구 기금은 2017년에 식이 섬유의 대장암 예방 효과를 "가능성이 있음"으로 분류했다.[100] 2022년에 발표된 포괄적 검토에서는 이러한 연관성에 대해 "설득력 있는 증거"가 있다고 밝혔다.[101]
대장암의 예방을 위해 충분한 운동을 하는 것이 권장된다.[102][103] 신체 활동은 결장암 위험은 약간 감소시키지만[104][105] 직장암 위험은 감소시키지 않는 것으로 알려져 있다. 높은 수준의 신체 활동은 대장암 위험을 약 21% 감소시켰다.[106] 장시간 규칙적으로 앉아 있는 것은 대장암으로 인한 사망률 증가와 관련이 있다. 규칙적인 운동은 위험을 완전히 없애지는 못하지만, 발생의 위험을 낮출 수 있다.[107]
약물 및 보충제[편집]
아스피린과 셀레콕시브는 대장암 고위험군의 대장암 위험을 감소시키는 것으로 보인다.[108][109] 아스피린은 대장암 예방을 위해 50~60세 이상이며 출혈의 위험이 높지 않고, 심혈관 질환 위험이 있는 사람에게 권장된다.[110] 일반적인 사람에게는 권장되지 않는다.[111]
칼슘 보충제에 대한 약간의 증거가 있지만 권장하기에는 충분하지 않는다.[112] 비타민 D 섭취와 혈중 농도는 대장암 발생 위험을 낮추는 것과 관련이 있다.[113][114]
건강검진[편집]
대장암의 80% 이상이 선종성 용종에서 발생하기 때문에 대장암 검진은 조기 발견과 예방 모두에 효과적이다.[115][116] 선별검사를 통한 대장암 진단은 증상이 나타나기 2~3년 전에 이루어지는 경향이 있다.[115] 발견된 용종은 대장내시경이나 구불결장경 검사를 통해 제거할 수 있으므로 암으로 발전하는 것을 예방할 수 있다. 대장암 검진은 대장암으로 인한 사망을 60%까지 줄일 수도 있다고 한다.[117]
세 가지 주요 선별 검사는 대장 내시경, 분변 잠혈 검사, 굴곡성 구불결장경 검사이다. 이 세 가지 검사 중 일반적인 구불결장경 검사는 암의 42%가 발견되는 구불결장의 우측 부분을 검사할 수 없다.[118] 그러나 굴곡성 구불결장경 검사는 이를 수행할 수 있으므로, 건강검진을 통한 사망 위험을 감소시키는 가장 좋은 증거로 사용되고 있다.[119]
대변 잠혈 검사(분변 잠혈 검사, FOBT)는 일반적으로 2년마다 권장되며, 구아이악 기반 검사 또는 면역화학 검사 중 하나를 선택할 수 있다.[115] 비정상적인 분변 잠혈 검사 결과가 발견되면 일반적으로 후속 대장내시경 검사를 의뢰한다. 1-2년에 한 번씩 분별잠혈 검사를 받으면 대장암 사망률이 16% 감소하며, 모든 원인으로 인한 사망률을 낮추는 것으로 입증되지는 않았지만, 검사에 참여한 사람 중 대장암 사망률이 최대 23%까지 감소될 수 있다고 밝혀졌다.[120] 면역화학 검사는 정밀하며, 검사 전에 식단이나 약물을 변경할 필요가 없다.[121] 그러나 영국의 연구에 따르면 이러한 면역 화학 검사의 경우 추가 조사의 임계값이 설정되어 있어 대장암 사례의 절반 이상을 놓칠 수 있는 것으로 나타났다. 이 연구에 따르면 NHS 잉글랜드의 대장암 검진 프로그램은 대변의 혈액 농도가 기준치보다 높거나 낮은지 여부가 아니라 정확한 농도를 제공하는 검사 기능을 사용하는 것이 대장암 검진을 위해 더 잘 활용될 수 있다고 한다.[122][123]
다른 옵션으로는 CT를 통한 가상 대장내시경과 대변 DNA 선별 검사(FIT-DNA)가 있다. CT 스캔을 통한 가상 대장내시경 검사는 암과 큰 선종을 발견하는 데는 일반적인 대장내시경 검사만큼 효과적이지만 비용이 비싸고 방사선 노출과 관련이 있으며, 대장내시경 검사처럼 발견된 비정상적인 조직을 제거할 수 없다.[115] 대변 DNA 선별 검사는 대장암 및 전암성 병변과 관련된 바이오마커(DNA 및 혈중 헤모글로빈의 변화 등)를 찾는다.[124] 양성 결과가 나오면 확진을 위해 대장내시경 검사를 받아야 한다. FIT-DNA 방법은 FIT 보다 위양성이 더 많으므로 부작용이 더 많이 발생한다. 2016년에는 현재의 검사 간격이 올바른지 여부를 결정하기 위해 추가 연구가 필요하다는 의견이 있다.[124]
권장사항[편집]
미국에서는 일반적으로 50세에서 75세 사이에 검진을 받을 것을 권장한다.[124][125] 미국 암 협회에서는 45세부터 시작할 것을 권장한다.[126] 76세에서 85세 사이의 경우, 검진 여부는 개별적으로 결정해야 한다.[124] 고위험군의 경우 보통 40세부터 검진을 시작한다.[115][127]
2년마다 대변 기반 검사 및 10년마다 분변 면역조직화학 검사와 구불결장경 검사, 10년마다 대장 내시경 검사 등 여러 가지 선별 검사 방법이 권장된다.[125] 이 두 방법 중 어느 것이 더 나은지는 명확하지 않다.[128] 대장내시경 검사는 대장의 첫 번째 부분에서 더 많은 암을 발견할 수 있지만 더 많은 비용과 합병증을 유발할 수 있다.[128] 미국 소화기 학회에서는 대장 내시경 검사에서 정상 결과를 받은 평균 위험도의 사람들에게는 대장 내시경 검사 후 10년 동안 어떤 유형의 검사도 권장하지 않는다.[129][130] 또한 75세 이상이거나 기대 수명이 10년 미만인 경우에는 검진을 권장하지 않는다.[131] 실질적으로 검진의 효과를 받으려면 검진 후 약 10년의 간격일 경우 1000명 중 1명 정도에서 효과가 있다.[132] USPSTF 는 검진을 위한 7가지 잠재적 전략을 제시하고 있으며, 가장 중요한 것은 이 전략 중 하나 이상을 적절히 사용하는 것이다.[124]
캐나다에서는 정상 위험군에 속하는 50~75세의 경우 2년마다 분변 면역화학 검사 또는 분별잠혈검사사를, 10년마다 구불결장경 검사를 받을 것을 권장한다.[133] 대장내시경 검사는 덜 선호된다.[133]
일부 국가에서는 특정 연령대(일반적으로 50세에서 60세 사이)의 모든 성인에게 분별잠혈검사 검사를 제공하는 국가 대장암 검진 프로그램을 시행하고 있다. 영국[134], 호주[135], 네덜란드[136], 홍콩, 대만[137] 등이 전체 검진을 실시하는 국가이다.
영국 대장암 검진 프로그램은 60세에서 74세 사이의 사람들에게 2년마다 분변 면역화학 검사(FIT)를 권장하여 경고 신호를 발견하는 것을 목표로 한다. 분변 면역 화학 검사는 대변의 혈액을 측정하여 수치가 특정 기준치 이상인 사람은 암 징후가 있는지 대장 조직 검사를 받을 수 있다. 암으로 발전할 가능성이 있는 용종은 제거된다.[138][123]
대한민국에서의 대장암 검진[편집]
국민건강보험공단은 국가 암검진 사업의 일환으로 50세 이상을 대상으로 매년 1회 대장암 검진을 시행하고 있다. 건강보험의 대장암 검진은 2단계로 진행되는데 먼저 분변잠혈검사로 이상 여부를 확인한다. 여기서 잠혈이란 소변이나 대변에 화학검사로 확인 가능할 정도의 극소량 혈액(잠재혈액)이 섞여 나오는 것을 말한다. 흔히 궤양, 치질, 용종, 위암, 대장암 등이 출혈의 원인이며 이러한 질환이 있는 경우 분변잠혈검사에서 양성이 나올 수 있다. 분변잠혈검사에서 이상 소견이 발견되면 2단계로 대장내시경검사를 실시하는데, 내시경으로 대장을 직접 관찰하면서 용종과 암 여부를 확인한다. 이때 용종이 발견되면 바로 제거해 조직검사를 실시함으로써 대장암을 정확히 진단할 수 있다. 단, 대장내시경이 어려운 경우 대장이중조영검사를 선택적으로 시행할 수 있다. 대장 이중조영검사(대장조영술)는 항문을 통해 조영제와 가스를 넣고 방사선 사진을 찍는 것이다. 대장내시경 검사에 비해 검사 중 고통이 비교적 덜하며, 전체 대장을 확인할 수 있다. 그러나 대장내시경에 비해 정확도가 낮을 뿐 아니라 용종이나 종양이 발견되는 경우에는 또다시 대장내시경을 해야 하며, 방사선 노출도 있다. 그래서 미국에서는 2009년부터 대장암 검진 방법으로 대장조영술을 권장하지 않고 있다.[139] 이러한 대장암 검진의 검사비용은 공단에서 전액 부담하되, 대장내시경을 수면으로 진행하는 경우 발생하는 수면비용은 수검자가 부담한다.[140]
치료[편집]
대장암 치료는 완치 또는 증상 완화를 목표로 할 수 있다. 어떤 목표를 채택할지 결정하는 것은 종양의 병기뿐만 아니라 환자의 건강 및 선호도를 포함한 다양한 요인에 따라 달라진다.[141] 다학제적 연구방법을 통한 평가는 환자가 수술에 적합한지 여부를 결정하는 데 중요한 부분이다.[142] 대장암을 조기에 발견하면 수술로 완치할 수 있다. 그러나 전이가 있는 말기에 발견되면 완치 가능성이 낮아지고 종양으로 인한 증상을 완화하고 환자가 최대한 편안하게 지낼 수 있도록 완화 치료를 하는 경우가 많다.[143]
수술[편집]


초기 단계의 대장암은 내시경 점막 절제술 또는 내시경 점막하 박리술을 포함한 여러 기술 중 하나를 사용하여 대장 내시경 검사 중에 제거할 수 있다.[144] 림프절 전이 가능성이 낮고 종양의 크기와 위치로 인해 일괄 절제가 가능한 경우 내시경 절제술이 가능하다.[145] 국소 암 환자의 경우, 완치를 목표로 충분한 여유를 두고 수술로 완전히 제거하는 것이 선호되는 치료법이다. 선택될 수 있는 방법으로 부분 결장 절제술(직장 병변의 경우 직장 절제술)로, 결장 또는 직장의 영향을 받은 부분과 함께 장간막 일부 및 혈액 공급을 제거하여 배액되는 림프절의 제거를 용이하게 한다. 이 수술은 개복술 또는 복강경으로 시행할 수 있으며, 개인 및 병변의 요인에 따라 다르다[143]. 그런 다음 결장을 다시 연결하거나 결장루를 만들 수도 있다.[144]
간이나 폐에 전이가 아주 적게만 있는 경우 이들도 제거할 수 있다. 수술 전에 화학 요법을 사용하여 암을 제거하기 전에 암을 축소시킬 수 있다. 대장암이 재발하는 가장 흔한 두 부위는 간과 폐이다.[143] 복막 암종증 세포 축소 수술의 경우 암을 제거하기 위해 때때로 복강 내 온열항암화학요법(Hyperthermic intraperitoneal chemotherapy, HIPEC) 과 함께 사용할 수 있다.[146]
화학 요법[편집]
대장암과 직장암 모두 특정 경우에는 수술과 함께 화학 요법을 사용할 수 있다. 대장암 및 직장암 관리에 화학 요법을 추가할지 여부는 질병의 병기에 따라 결정된다.[147]
1기 대장암에서는 화학 요법을 시행하지 않으며 수술로 최종 치료를 끝낸다. 2기 대장암에서 화학 요법의 역할은 논란의 여지가 있으며, 일반적으로 T4 종양, 미분화 종양, 혈관 및 회음부 침범 또는 부적절한 림프절 샘플링과 같은 위험 요인이 확인되지 않는 한 화학 요법을 시행하지 않는다.[148] 또한 불일치 복구 유전자에 이상이 있는 사람은 화학 요법의 효과를 받지 못하는 것으로 알려져 있다. 3기 및 4기 대장암의 경우 화학 요법은 치료의 필수적인 부분이다.[143]
암이 림프절이나 먼 장기로 퍼진 경우(각각 3기 및 4기 대장암의 경우) 화학요법제인 플루오로우라실, 카페시타빈 또는 옥살리플라틴을 추가할 경우 기대 수명이 늘어날 수 있다. 림프절에 암이 없는 경우 화학 요법의 효과는 논란의 여지가 있다. 암이 광범위하게 전이되었거나 절제 불가능한 경우 완화 치료를 한다. 일반적으로 이러한 환경에서는 여러 가지 화학 요법 약물이 사용될 수 있다.[143] 이러한 경우에 대한 화학 요법 약물에는 카페시타빈, 플루오로우라실, 이리노테칸, 옥살리플라틴 및 UFT가 포함될 수 있다.[149] 카페시타빈과 플루오로우라실은 서로 바꿔서 사용할 수 있으며, 카페시타빈은 경구용 약물이고 플루오로우라실은 정맥주사용 약물이다. 대장암에 사용되는 특정 요법으로는 CAPOX, 폴폭스, 폴폭시리, 폴피리 등이 있다. 베바시주맙과 같은 항혈관 신생 약물은 종종 1차 치료에서 추가된다. 2차 치료에서 사용되는 또 다른 종류의 약물은 표피 성장 인자 수용체 억제제이며, 이 중 FDA 승인을 받은 세 가지 약물은 아플리버셉트, 세툭시맙, 파니투무맙이다.
저병기 직장암에 대한 접근 방식의 주요 차이점은 방사선 치료를 통합하는 것이다. 종종 방사선 치료는 수술적 절제를 가능하게 하는 보조 요법으로 화학 요법과 함께 사용되어, 궁극적으로 결장루가 필요하지 않도록 만들 수 있다. 그러나 낮은 위치의 종양에서는 불가능할 수 있으며, 이 경우 영구적인 인공항문이 필요할 수 있다. 4기 직장암은 4기 대장암과 유사하게 치료한다.
복막 암종증으로 인한 4기 대장암은 일부 사람들에게는 세포 감소 수술과 함께 복강 내 온열항암화학요법을 사용하여 치료할 수 있다.[150][151][152] 또한, T4 대장암은 향후 재발을 방지하기 위해 복강 내 온열항암화학요법으로 치료할 수 있다.[153]
방사선 치료[편집]
방사선과 화학 요법의 병용은 직장암 치료에 유용할 수 있지만,[143] 치료가 필요한 일부 환자의 경우 화학 방사선 요법이 급성 치료 관련 독성을 증가시킬 수 있으며, 국소 재발이 적기는 하지만 방사선 치료 단독 요법에 비해 생존율을 향상시키지는 않는 것으로 나타났다.[146] 대장암에 방사선 치료를 사용하는 것은 방사선에 대한 장의 민감성 때문에 일반적인 치료법은 아니다.[154] 화학 요법과 마찬가지로 방사선 요법은 직장암의 임상 단계 T3 및 T4에 대한 신보조항암으로 사용될 수 있다.[155] 이는 종양의 크기를 줄이거나 병기를 낮추어 외과적 절제를 준비하며 국소 재발률도 낮춘다.[155] 국소 진행성 직장암의 경우, 신보조 항암화학방사선요법이 표준 치료법이 되었다.[156] 또한, 수술이 불가능한 경우 방사선 치료는 대장암 환자의 10~15%에서 발생하는 대장암의 폐 전이에 대한 효과적인 치료법으로 제안되고 있다.[157]
면역 요법[편집]
면역 관문 억제제를 사용한 면역 요법은 불일치 복구 결핍과 미세 위성 불안정성이 있는 대장암 유형에 유용한 것으로 밝혀졌다.[158][159] 펨브롤리주맙은 불일치 복구 과정이 결핍되고 일반적인 치료에 실패한 진행성 대장암 종양에 대해 승인되었다.[160] 그러나 대부분의 환자는 증상이 완화되더라도 수개월 또는 수년이 지날 경우 다시 악화된다.[159]
한편, 2022년 6월 뉴잉글랜드 저널 오브 메디슨(NEJM)에 발표된 전향적 2상 임상 연구에서는 불일치 복구 결핍(dMMR) 2기 또는 3기 직장 선암 환자 12명에게 6개월 동안 3주마다 항 PD-1 단일클론 항체인 도스타리맙을 단일 제제로 투여했다. 평균 12개월(범위: 6~25개월) 동안 추적 관찰한 결과, 12명의 환자 모두 MRI, 18F플루오로데옥시글루코스 양전자방출단층촬영, 내시경 평가, 디지털 직장 검사 또는 생검에서 종양의 증거가 없는 완전한 임상 치료 반응을 나타냈다. 또한 임상시험에 참여한 환자 중 화학 방사선 요법이나 수술이 필요한 환자는 없었으며, 3등급 이상의 부작용을 보고한 환자도 없었다. 그러나 이 연구 결과는 유망하지만, 연구 규모가 작고 장기적인 결과에 대한 불확실성이 있다.[161]
완화 요법[편집]
대장암이 진행되었거나 심각한 증상이 있는 모든 사람에게 완화 치료를 권장한다.[162][163] 완화의료의 참여는 증상과 불안을 개선하고 병원 입원이 필요한 상황을 예방하여 환자와 가족 모두의 삶의 질을 개선하는 데 도움이 될 수 있다.[164]
난치성 대장암 환자의 경우, 완화 치료는 암으로 인한 증상이나 합병증을 완화하지만 근본적인 암을 치료하지 않고 삶의 질을 개선하는 시술로 구성될 수 있다. 수술 옵션에는 일부 암 조직을 제거하는 비치료적 수술, 장의 일부를 우회하는 수술, 스텐트 삽입술 등이 포함될 수 있다. 이러한 시술은 증상을 개선하고 종양으로 인한 출혈, 복통, 장폐색 등의 합병증을 줄이기 위해 고려할 수 있다.[165] 비수술적 대증 치료 방법으로는 종양 크기를 줄이기 위한 방사선 치료와 진통제가 있다.[166]
추적 관찰[편집]
미국 국립 종합 암 네트워크와 미국 임상 종양학회는 대장암 추적 관찰에 대한 가이드라인을 제공한다.[167][168] 대장암 이후 2년간은 3~6개월마다, 그 후 5년간은 6개월마다 병력 및 신체 검사를 받을 것을 권장한다. 암세포 배아 항원 혈중 농도 측정도 같은 시기에 실시하지만, 개입이 필요한 T2 이상의 병변이 있는 사람에게만 권장된다. 재발 위험이 높고(예: 분화도가 낮은 종양 또는 정맥 또는 림프 침범이 있는 경우) 완치를 목적으로 하는 치료 수술 후보자인 경우 처음 3년 동안 매년 흉부, 복부 및 골반의 CT 스캔을 고려할 수 있다. 대장내시경 검사는 1년 후에 시행할 수 있지만, 종괴가 막혀서 초기 병기 중에 시행할 수 없는 경우에는 3~6개월 후에 시행해야 한다. 융모성 용종, 1센티미터 이상의 용종 또는 고등급 이형성증이 발견되면 3년 후, 그 후 5년마다 반복할 수 있다. 다른 이상 소견이 있는 경우 1년 후에 대장내시경 검사를 반복할 수 있다.[147]
정기적인 양전자 방출 단층 촬영 또는 초음파 스캔, 흉부 엑스레이, 전혈구 수 또는 간 기능 검사는 권장하지 않는다.[167][168]
비전이성 대장암 치료를 위해 근치적 수술 또는 보조 요법(또는 둘 다)을 받은 환자의 경우, 집중적인 감시와 면밀한 추적 관찰이 추가적인 생존율 증가를 만들지 않는 것으로 나타났다.[169]
운동[편집]
향후 암 생존자에게 2차 치료로 운동이 권장될 수 있다. 역학 연구에서 운동은 대장암 관련 사망률과 모든 원인에 의한 사망률을 감소시킬 수 있다고 한다. 이러한 효과를 관찰하는 데 필요한 구체적인 운동량에 대한 결과는 상반된 결과를 보였다. 이러한 차이는 종양 생물학 및 바이오마커 발현의 차이를 반영할 수 있다. Wnt 신호 전달 경로에 관여하는 CTNNB1(β-카테닌) 발현이 부족한 종양 환자는 대장암 사망률 감소를 관찰하기 위해 운동량 측정 기준인 주당 18 MET(Metabolic Equivalent, 운동 대사량) 시간 이상의 운동이 필요했다. 운동이 생존에 도움이 되는 메커니즘은 면역 감시 및 염증 경로에 관여할 수 있다. 임상 연구에 따르면, 일차 치료를 마친 후 2주 동안 적당한 운동을 한 II-III 기 대장암 환자에게서 전 염증 반응이 발견되었다. 산화 균형은 관찰된 혜택의 또 다른 가능한 메커니즘일 수 있다. 1차 치료 후 2주간 중등도 운동을 한 사람들의 소변에서 8-oxo-dG 가 유의하게 감소한 것으로 나타났다. 다른 가능한 기전으로는 대사 호르몬과 성 스테로이드 호르몬이 있을 수 있지만, 이러한 경로는 다른 유형의 암에도 관여할 수 있다.[170][171]
또 다른 잠재적 바이오마커는 p27일 수 있다. p27이 발현되고 주당 18시간 이상의 운동을 한 종양 생존자는 주당 18시간 미만의 운동을 한 생존자에 비해 대장암으로 인한 사망률이 감소하는 것으로 나타났다. p27 발현이 없는 생존자 중 운동을 한 생존자는 예후가 나쁜 것으로 나타났다. PI3K/AKT/mTOR 경로의 구성적 활성화는 p27의 손실을 설명할 수 있으며, 과도한 에너지 균형은 암세포의 분열을 막기 위해 p27을 상향 조절할 수 있다.[171]
신체 활동은 낮은 병기의 대장암 환자에게도 도움이 된다.[172] 단기간의 유산소 운동은 체력, 암 관련 피로 및 건강 관련 삶의 질이 개선되는 것으로 보고되었다. 그러나 이러한 개선은 불안과 우울증과 같은 질병 관련 정신 건강 수준에서는 관찰되지 않았다.[172]
예후[편집]
600개 가량의 유전자가 대장암의 결과와 관련이 있다.[173] 여기에는 열충격 70kDa 단백질 1(HSPA1A)과 같이 발현이 높을수록 예후가 좋지 않은 불리한 유전자와 RNA 결합 단백질 3(RBM3)과 같이 발현이 높을수록 생존율이 높아지는 유리한 유전자가 모두 포함된다.[173]
재발률[편집]
수술에 성공한 사람의 평균 5년 재발률은 1기 암의 경우 5%, 2기는 12%, 3기는 33%이다. 그러나 위험 인자의 수에 따라 2기에서는 9~22%, 3기에서는 17~44%까지 다양하다.[174]
생존율[편집]
유럽에서는 대장암의 5년 생존율이 60% 미만이다. 선진국에서는 대장암에 걸린 사람의 약 1/3이 대장암으로 사망한다.[175]
생존율은 암의 발견 및 암의 유형과 직접적인 관련이 있지만, 증상이 있는 암의 경우 일반적으로 상당히 진행된 경우가 많기 때문에 전반적으로 좋지 않다. 조기 발견의 생존율은 말기 암의 약 5배에 달한다. 근육 점막을 침범하지 않은 종양(TNM 병기 Tis, N0, M0)의 5년 생존율은 100%이며, 점막하층(점막층 내) 또는 근육층(근육층 내)의 침습성 암 환자의 5년 평균 생존율은 약 90%이다. 더 침습적이지만 노드 침범이 없는 종양(T3-4, N0, M0)을 가진 환자의 평균 5년 생존율은 약 70%이다. 국소 림프절이 양성인 환자(모든 T, N1-3, M0)의 평균 5년 생존율은 약 40%인 반면, 원격 전이가 있는 환자(모든 T, 모든 N, M1)는 예후가 좋지 않으며 5년 생존율은 5% 미만에서 31%까지 다양하다.[176][177][178][179][180] 예후는 환자의 체력 수준, 전이 정도, 종양 등급 등 다양한 요인에 따라 달라진다.
대장암이 생존자에게 미치는 영향은 매우 다양하지만, 질병과 치료로 인한 신체적, 심리적 결과에 적응해야 하는 경우가 많다.[181] 예를 들어, 일차 치료가 끝난 후 요실금[182], 성기능 장애[183], 장루 관리 문제[184], 암 재발에 대한 두려움[185] 등을 경험하는 것이 일반적이다.
2021년에 발표된 질적 체계적 문헌고찰에 따르면 대장암 투병 및 그 이후의 삶에 적응하는 데 영향을 미치는 세 가지 주요 요인은 지원 메커니즘, 치료 후유증의 심각성, 심리사회적 적응이다. 따라서 환자들이 치료 후 삶에 더 잘 적응할 수 있도록 적절한 지원을 제공하는 것이 중요하다.[186]
역학[편집]

전 세계적으로 매년 100만 명 이상이 대장암에 걸리며[175], 1990년 49만 명에서 2010년 기준 약 71만 5천 명이 대장암으로 사망하고 있다.[187]
2012년 기준, 여성에서 두 번째로 흔한 암 원인(진단의 9.2%), 남성에서 세 번째로 흔한 암 원인(10.0%)이며[188] 폐암, 위암, 간암에 이어 암 사망의 네 번째로 흔한 원인이다.[189] 개발도상국보다 선진국에서 더 흔하다.[190] 전 세계적으로 발병률은 10배 정도 차이가 나며 호주, 뉴질랜드, 유럽, 미국에서 가장 높고 아프리카와 중앙아시아에서 가장 낮다.[191]
미국[편집]
2022년 미국의 대장암 발병률은 약 15만 1000명의 성인에게 발생할 것으로 예상되며, 여기에는 10만 6000여 건의 새로운 대장암(남성 약 5만 4,000건, 여성 약 5만 2,000건)과 약 4만 5000건의 직장암이 포함될 것으로 예상된다.[192] 1980년대 이후 대장암 발병률은 감소하여 2014년부터 2018년까지 50세 이상 성인에서 매년 약 2%씩 감소했으며, 이는 주로 검진 개선으로 인한 것이다.[192] 그러나 25세에서 50세 사이에서는 대장암 발병률이 증가했다. 2023년 초 미국암학회(ACS)는 2019년 대장암 진단의 20%가 55세 미만 환자로 1995년 대비 약 2배 증가했으며, 50세 미만에서는 진행성 질환 비율이 매년 약 3%씩 증가했다고 보고했다. 2023년에는 50세 미만에서 19,550건의 대장암 진단과 3,750건의 사망이 발생할 것으로 예측했다.[193] 대장암은 또한 미국 내 모든 인종/민족 그룹 중 발병률이 가장 높은 흑인 커뮤니티에 불균형적으로 영향을 미친다. 아프리카계 미국인은 대부분의 다른 그룹에 비해 대장암에 걸릴 확률이 약 20%, 대장암으로 사망할 확률이 약 40% 더 높다. 흑인은 암 예방, 발견, 치료 및 생존에 더 큰 장애물을 경험하는 경우가 많으며, 여기에는 암과의 명백한 연관성을 넘어서는 복잡하고 체계적인 인종적 격차가 포함된다.
영국[편집]
영국에서는 매년 약 41,000명이 대장암에 걸리며 이는 네 번째로 흔한 암 유형이다.[194]
호주[편집]
호주에서는 남성 19명 중 1명, 여성 28명 중 1명이 75세 이전에 대장암에 걸리며, 남성 10명 중 1명, 여성 15명 중 1명은 85세까지 대장암에 걸린다.[195]
파푸아뉴기니[편집]
파푸아뉴기니와 솔로몬 제도를 포함한 태평양 섬나라 등 개발도상국에서 대장암은 폐암, 위암, 간암 또는 유방암에 비해 가장 흔하지 않은 매우 드문 암이다. 매년 10만 명 중 최소 8명이 대장암에 걸릴 확률이 가장 높은 것으로 추정되는데, 이는 폐암이나 유방암의 경우 여성에서만 10만 명 중 24명이 대장암에 걸리는 것과는 대조적이다.[196]
연구[편집]
시험관 내 예비 연구에 따르면 유산균(예: 유산균, 연쇄상구균 또는 락토코쿠스)은 항산화 활동, 면역 조절, 프로그램된 세포 사멸 촉진, 항증식 효과, 암세포의 후성유전학적 변형 등 여러 메커니즘을 통해 대장암의 발생과 진행을 예방할 수 있다고 한다.[197] 대장암과 직장암의 마우스 모델이 개발되어 연구에 사용되고 있다.[198][199][200]
각주[편집]
- ↑ 가 나 다 라 “General Information About Colon Cancer”. 《NCI》. May 12, 2014. July 4, 2014에 원본 문서에서 보존된 문서. June 29, 2014에 확인함.
- ↑ 가 나 다 라 마 바 사 아 자 차 카 타 Bosman FT (2014). 〈Chapter 5.5: Colorectal Cancer〉. Stewart BW, Wild CP. 《World Cancer Report》. the International Agency for Research on Cancer, World Health Organization. 392–402쪽. ISBN 978-92-832-0443-5.
- ↑ 가 나 다 “Colorectal Cancer Prevention (PDQ®)”. 《National Cancer Institute》. February 27, 2014. July 5, 2014에 원본 문서에서 보존된 문서. June 29, 2014에 확인함.
- ↑ 가 나 Theodoratou E, Timofeeva M, Li X, Meng X, Ioannidis JP (August 2017). “Nature, Nurture, and Cancer Risks: Genetic and Nutritional Contributions to Cancer”. 《Annual Review of Nutrition》 (Review) 37: 293–320. doi:10.1146/annurev-nutr-071715-051004. PMC 6143166. PMID 28826375.
- ↑ 가 나 다 라 마 “Colon Cancer Treatment (PDQ®)”. 《NCI》. May 12, 2014. July 5, 2014에 원본 문서에서 보존된 문서. June 29, 2014에 확인함.
- ↑ 가 나 “SEER Stat Fact Sheets: Colon and Rectum Cancer”. 《NCI》. June 24, 2014에 원본 문서에서 보존된 문서. June 18, 2014에 확인함.
- ↑ Vos T, Barber RM, Bell B, Bertozzi-Villa A, Biryukov S, Bolliger I, 외. (GBD 2015 Disease and Injury Incidence and Prevalence Collaborators) (October 2016). “Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015”. 《Lancet》 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ↑ 가 나 Bray F, Ferlay J, Soerjomataram I, Siegel RL, Torre LA, Jemal A (November 2018). “Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries”. 《CA: A Cancer Journal for Clinicians》 68 (6): 394–424. doi:10.3322/caac.21492. PMID 30207593. S2CID 52188256.
- ↑ “Colorectal Cancer Signs and Symptoms | Signs of Colorectal Cancer”. 《www.cancer.org》 (영어). 2023년 2월 8일에 확인함.
- ↑ 가 나 Bibbins-Domingo K, Grossman DC, Curry SJ, Davidson KW, Epling JW, García FA, 외. (June 2016). “Screening for Colorectal Cancer: US Preventive Services Task Force Recommendation Statement”. 《JAMA》 315 (23): 2564–2575. doi:10.1001/jama.2016.5989. PMID 27304597.
- ↑ “First Colonoscopies Now Recommended at Age 45”. 《ThedaCare》 (미국 영어). 2022년 12월 30일에 확인함.
- ↑ Thorat MA, Cuzick J (December 2013). “Role of aspirin in cancer prevention”. 《Current Oncology Reports》 15 (6): 533–540. doi:10.1007/s11912-013-0351-3. PMID 24114189. S2CID 40187047.
- ↑ “Routine aspirin or nonsteroidal anti-inflammatory drugs for the primary prevention of colorectal cancer: recommendation statement”. 《American Family Physician》 76 (1): 109–113. July 2007. PMID 17668849. July 14, 2014에 원본 문서에서 보존된 문서.
- ↑ Forman D, Ferlay J (2014). 〈Chapter 1.1: The global and regional burden of cancer〉. Stewart BW, Wild CP. 《World Cancer Report》. the International Agency for Research on Cancer, World Health Organization. 16–53쪽. ISBN 978-92-832-0443-5.
- ↑ Alpers DH, Kalloo AN, Kaplowitz N, Owyang C, Powell DW (2008). Yamada T, 편집. 《Principles of clinical gastroenterology》. Chichester, West Sussex: Wiley-Blackwell. 381쪽. ISBN 978-1-4051-6910-3. September 28, 2015에 원본 문서에서 보존된 문서.
- ↑ Juul JS, Hornung N, Andersen B, Laurberg S, Olesen F, Vedsted P (August 2018). “The value of using the faecal immunochemical test in general practice on patients presenting with non-alarm symptoms of colorectal cancer”. 《British Journal of Cancer》 (영어) 119 (4): 471–479. doi:10.1038/s41416-018-0178-7. PMC 6133998. PMID 30065255.
- ↑ 가 나 Astin M, Griffin T, Neal RD, Rose P, Hamilton W (May 2011). “The diagnostic value of symptoms for colorectal cancer in primary care: a systematic review”. 《The British Journal of General Practice》 61 (586): e231–e243. doi:10.3399/bjgp11X572427. PMC 3080228. PMID 21619747.
- ↑ Adelstein BA, Macaskill P, Chan SF, Katelaris PH, Irwig L (May 2011). “Most bowel cancer symptoms do not indicate colorectal cancer and polyps: a systematic review”. 《BMC Gastroenterology》 11: 65. doi:10.1186/1471-230X-11-65. PMC 3120795. PMID 21624112.
- ↑ 가 나 Watson AJ, Collins PD (2011). “Colon cancer: a civilization disorder”. 《Digestive Diseases》 29 (2): 222–228. doi:10.1159/000323926. PMID 21734388. S2CID 7640363.
- ↑ 가 나 다 Cunningham D, Atkin W, Lenz HJ, Lynch HT, Minsky B, Nordlinger B, Starling N (March 2010). “Colorectal cancer”. 《Lancet》 375 (9719): 1030–1047. doi:10.1016/S0140-6736(10)60353-4. PMID 20304247. S2CID 25299272.
- ↑ “Colorectal Cancer 2011 Report: Food, Nutrition, Physical Activity, and the Prevention of Colorectal Cancer” (PDF). World Cancer Research Fund & American Institute for Cancer Research. 2011. September 9, 2016에 원본 문서 (PDF)에서 보존된 문서.
- ↑ Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT (July 2012). “Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy”. 《Lancet》 380 (9838): 219–229. doi:10.1016/S0140-6736(12)61031-9. PMC 3645500. PMID 22818936.
- ↑ Fedirko V, Tramacere I, Bagnardi V, Rota M, Scotti L, Islami F, 외. (September 2011). “Alcohol drinking and colorectal cancer risk: an overall and dose-response meta-analysis of published studies”. 《Annals of Oncology》 22 (9): 1958–1972. doi:10.1093/annonc/mdq653. PMID 21307158.
- ↑ Valtin H (November 2002). “"Drink at least eight glasses of water a day." Really? Is there scientific evidence for "8 x 8"?”. 《American Journal of Physiology. Regulatory, Integrative and Comparative Physiology》 283 (5): R993–1004. doi:10.1152/ajpregu.00365.2002. PMID 12376390. S2CID 2256436.
- ↑ Boleij A, van Gelder MM, Swinkels DW, Tjalsma H (November 2011). “Clinical Importance of Streptococcus gallolyticus infection among colorectal cancer patients: systematic review and meta-analysis”. 《Clinical Infectious Diseases》 53 (9): 870–878. doi:10.1093/cid/cir609. PMID 21960713.
- ↑ Jans C, Meile L, Lacroix C, Stevens MJ (July 2015). “Genomics, evolution, and molecular epidemiology of the Streptococcus bovis/Streptococcus equinus complex (SBSEC)”. 《Infection, Genetics and Evolution》 33: 419–436. doi:10.1016/j.meegid.2014.09.017. PMID 25233845.
- ↑ 가 나 다 Abdulamir AS, Hafidh RR, Abu Bakar F (January 2011). “The association of Streptococcus bovis/gallolyticus with colorectal tumors: the nature and the underlying mechanisms of its etiological role”. 《Journal of Experimental & Clinical Cancer Research》 30 (1): 11. doi:10.1186/1756-9966-30-11. PMC 3032743. PMID 21247505.틀:CC-notice
- ↑ Arthur JC (June 2020). “Microbiota and colorectal cancer: colibactin makes its mark”. 《Nature Reviews. Gastroenterology & Hepatology》 17 (6): 317–318. doi:10.1038/s41575-020-0303-y. PMID 32317778. S2CID 216033220.
- ↑ Jawad N, Direkze N, Leedham SJ (2011). 〈Inflammatory Bowel Disease and Colon Cancer〉. 《Inflammation and Gastrointestinal Cancers》. Recent Results in Cancer Research 185. 99–115쪽. doi:10.1007/978-3-642-03503-6_6. ISBN 978-3-642-03502-9. PMID 21822822.
- ↑ Hu T, Li LF, Shen J, Zhang L, Cho CH (2015). “Chronic inflammation and colorectal cancer: the role of vascular endothelial growth factor”. 《Current Pharmaceutical Design》 21 (21): 2960–2967. doi:10.2174/1381612821666150514104244. PMID 26004415.
- ↑ 가 나 다 라 Triantafillidis JK, Nasioulas G, Kosmidis PA (July 2009). “Colorectal cancer and inflammatory bowel disease: epidemiology, risk factors, mechanisms of carcinogenesis and prevention strategies”. 《Anticancer Research》 29 (7): 2727–2737. PMID 19596953.
- ↑ 가 나 Bye WA, Nguyen TM, Parker CE, Jairath V, East JE (September 2017). “Strategies for detecting colon cancer in patients with inflammatory bowel disease”. 《The Cochrane Database of Systematic Reviews》 2017 (9): CD000279. doi:10.1002/14651858.cd000279.pub4. PMC 6483622. PMID 28922695.
- ↑ Juhn E, Khachemoune A (2010). “Gardner syndrome: skin manifestations, differential diagnosis and management”. 《American Journal of Clinical Dermatology》 11 (2): 117–122. doi:10.2165/11311180-000000000-00000. PMID 20141232. S2CID 36836169.
- ↑ Half E, Bercovich D, Rozen P (October 2009). “Familial adenomatous polyposis”. 《Orphanet Journal of Rare Diseases》 4: 22. doi:10.1186/1750-1172-4-22. PMC 2772987. PMID 19822006.
- ↑ Möslein G, Pistorius S, Saeger HD, Schackert HK (March 2003). “Preventive surgery for colon cancer in familial adenomatous polyposis and hereditary nonpolyposis colorectal cancer syndrome”. 《Langenbeck's Archives of Surgery》 388 (1): 9–16. doi:10.1007/s00423-003-0364-8. PMID 12690475. S2CID 21385340.
- ↑ Mankaney G, Rouphael C, Burke CA (April 2020). “Serrated Polyposis Syndrome”. 《Clinical Gastroenterology and Hepatology》 18 (4): 777–779. doi:10.1016/j.cgh.2019.09.006. PMID 31520728.
- ↑ Fan C, Younis A, Bookhout CE, Crockett SD (March 2018). “Management of Serrated Polyps of the Colon”. 《Current Treatment Options in Gastroenterology》 16 (1): 182–202. doi:10.1007/s11938-018-0176-0. PMC 6284520. PMID 29445907.
- ↑ Bourdais R, Rousseau B, Pujals A, Boussion H, Joly C, Guillemin A, 외. (May 2017). “Polymerase proofreading domain mutations: New opportunities for immunotherapy in hypermutated colorectal cancer beyond MMR deficiency”. 《Critical Reviews in Oncology/Hematology》 113: 242–248. doi:10.1016/j.critrevonc.2017.03.027. PMID 28427513.
- ↑ Stein U, Walther W, Arlt F, Schwabe H, Smith J, Fichtner I, 외. (January 2009). “MACC1, a newly identified key regulator of HGF-MET signaling, predicts colon cancer metastasis”. 《Nature Medicine》 15 (1): 59–67. doi:10.1038/nm.1889. PMID 19098908. S2CID 8854895.
- ↑ Stein U (2013) MACC1 – a novel target for solid cancers. Expert Opin Ther Targets
- ↑ Schuebel KE, Chen W, Cope L, Glöckner SC, Suzuki H, Yi JM, 외. (September 2007). “Comparing the DNA hypermethylome with gene mutations in human colorectal cancer”. 《PLOS Genetics》 3 (9): 1709–1723. doi:10.1371/journal.pgen.0030157. PMC 1988850. PMID 17892325.
- ↑ “What is the relationship between Ashkenazi Jews and colorectal cancer?”. 《WebMD》 (영어). 2019년 10월 17일에 확인함.
- ↑ 가 나 다 Tabibzadeh, Alireza; Tameshkel, Fahimeh Safarnezhad; Moradi, Yousef; Soltani, Saber; Moradi-Lakeh, Maziar; Ashrafi, G. Hossein; Motamed, Nima; Zamani, Farhad; Motevalian, Seyed Abbas; Panahi, Mahshid; Esghaei, Maryam; Ajdarkosh, Hossein; Mousavi-Jarrahi, Alireza; Niya, Mohammad Hadi Karbalaie (2020년 10월 30일). “Signal transduction pathway mutations in gastrointestinal (GI) cancers: a systematic review and meta-analysis”. 《Scientific Reports》 10 (1): 18713. Bibcode:2020NatSR..1018713T. doi:10.1038/s41598-020-73770-1. ISSN 2045-2322. PMC 7599243. PMID 33127962.
- ↑ Ionov Y, Peinado MA, Malkhosyan S, Shibata D, Perucho M (June 1993). “Ubiquitous somatic mutations in simple repeated sequences reveal a new mechanism for colonic carcinogenesis”. 《Nature》 363 (6429): 558–561. Bibcode:1993Natur.363..558I. doi:10.1038/363558a0. PMID 8505985. S2CID 4254940.
- ↑ Chakravarthi S, Krishnan B, Madhavan M (1999). “Apoptosis and expression of p53 in colorectal neoplasms”. 《Indian J. Med. Res.》 86 (7): 95–102.
- ↑ Abdul Khalek FJ, Gallicano GI, Mishra L (November 2010). “Colon cancer stem cells”. 《Gastrointestinal Cancer Research》 (Suppl 1): S16–S23. PMC 3047031. PMID 21472043.
- ↑ 가 나 다 라 Markowitz SD, Bertagnolli MM (December 2009). “Molecular origins of cancer: Molecular basis of colorectal cancer”. 《The New England Journal of Medicine》 361 (25): 2449–2460. doi:10.1056/NEJMra0804588. PMC 2843693. PMID 20018966.
- ↑ Mehlen P, Fearon ER (August 2004). “Role of the dependence receptor DCC in colorectal cancer pathogenesis”. 《Journal of Clinical Oncology》 22 (16): 3420–3428. doi:10.1200/JCO.2004.02.019. PMID 15310786.
- ↑ Uhlen M, Zhang C, Lee S, Sjöstedt E, Fagerberg L, Bidkhori G, 외. (August 2017). “A pathology atlas of the human cancer transcriptome”. 《Science》 357 (6352): eaan2507. doi:10.1126/science.aan2507. PMID 28818916.
- ↑ Vogelstein B, Kinzler KW (August 2004). “Cancer genes and the pathways they control”. 《Nature Medicine》 10 (8): 789–799. doi:10.1038/nm1087. PMID 15286780. S2CID 205383514.
- ↑ 가 나 Muzny DM, Bainbridge MN, Chang K, Dinh HH, Drummond JA, Fowler G, 외. (Cancer Genome Atlas Network) (July 2012). “Comprehensive molecular characterization of human colon and rectal cancer”. 《Nature》 487 (7407): 330–337. Bibcode:2012Natur.487..330T. doi:10.1038/nature11252. PMC 3401966. PMID 22810696.
- ↑ Gatalica Z, Vranic S, Xiu J, Swensen J, Reddy S (July 2016). “High microsatellite instability (MSI-H) colorectal carcinoma: a brief review of predictive biomarkers in the era of personalized medicine”. 《Familial Cancer》 15 (3): 405–412. doi:10.1007/s10689-016-9884-6. PMC 4901118. PMID 26875156.
- ↑ 가 나 다 Ryan E, Sheahan K, Creavin B, Mohan HM, Winter DC (August 2017). “The current value of determining the mismatch repair status of colorectal cancer: A rationale for routine testing”. 《Critical Reviews in Oncology/Hematology》 116: 38–57. doi:10.1016/j.critrevonc.2017.05.006. PMID 28693799.
- ↑ Hissong E, Crowe EP, Yantiss RK, Chen YT (November 2018). “Assessing colorectal cancer mismatch repair status in the modern era: a survey of current practices and re-evaluation of the role of microsatellite instability testing”. 《Modern Pathology》 31 (11): 1756–1766. doi:10.1038/s41379-018-0094-7. PMID 29955148.
- ↑ 가 나 다 라 Grady WM, Markowitz SD (March 2015). “The molecular pathogenesis of colorectal cancer and its potential application to colorectal cancer screening”. 《Digestive Diseases and Sciences》 60 (3): 762–772. doi:10.1007/s10620-014-3444-4. PMC 4779895. PMID 25492499.
- ↑ Slaughter DP, Southwick HW, Smejkal W (September 1953). “Field cancerization in oral stratified squamous epithelium; clinical implications of multicentric origin”. 《Cancer》 6 (5): 963–8. doi:10.1002/1097-0142(195309)6:5<963::AID-CNCR2820060515>3.0.CO;2-Q. PMID 13094644. S2CID 6736946.
- ↑ Bernstein C, Bernstein H, Payne CM, Dvorak K, Garewal H (February 2008). “Field defects in progression to gastrointestinal tract cancers”. 《Cancer Lett.》 260 (1–2): 1–10. doi:10.1016/j.canlet.2007.11.027. PMC 2744582. PMID 18164807.
- ↑ Nguyen H, Loustaunau C, Facista A, Ramsey L, Hassounah N, Taylor H, Krouse R, Payne CM, Tsikitis VL, Goldschmid S, Banerjee B, Perini RF, Bernstein C (2010). “Deficient Pms2, ERCC1, Ku86, CcOI in field defects during progression to colon cancer”. 《J Vis Exp》 (41): 1931. doi:10.3791/1931. PMC 3149991. PMID 20689513.
- ↑ Rubin H (March 2011). “Fields and field cancerization: the preneoplastic origins of cancer: asymptomatic hyperplastic fields are precursors of neoplasia, and their progression to tumors can be tracked by saturation density in culture”. 《BioEssays》 33 (3): 224–31. doi:10.1002/bies.201000067. PMID 21254148. S2CID 44981539.
- ↑ Tsao JL, Yatabe Y, Salovaara R, Järvinen HJ, Mecklin JP, Aaltonen LA, Tavaré S, Shibata D (February 2000). “Genetic reconstruction of individual colorectal tumor histories”. 《Proc. Natl. Acad. Sci. U.S.A.》 97 (3): 1236–41. Bibcode:2000PNAS...97.1236T. doi:10.1073/pnas.97.3.1236. PMC 15581. PMID 10655514.
- ↑ Vogelstein B, Papadopoulos N, Velculescu VE, Zhou S, Diaz LA, Kinzler KW (March 2013). “Cancer genome landscapes”. 《Science》 339 (6127): 1546–58. Bibcode:2013Sci...339.1546V. doi:10.1126/science.1235122. PMC 3749880. PMID 23539594.
- ↑ Lochhead P, Chan AT, Nishihara R, Fuchs CS, Beck AH, Giovannucci E, Ogino S (2014). “Etiologic field effect: reappraisal of the field effect concept in cancer predisposition and progression”. 《Mod Pathol》 28 (1): 14–29. doi:10.1038/modpathol.2014.81. PMC 4265316. PMID 24925058.
- ↑ Vogelstein B, Papadopoulos N, Velculescu VE, Zhou S, Diaz LA, Kinzler KW (March 2013). “Cancer genome landscapes”. 《Science》 339 (6127): 1546–1558. Bibcode:2013Sci...339.1546V. doi:10.1126/science.1235122. PMC 3749880. PMID 23539594.
- ↑ Wilbur B, 편집. (2009). 《The World of the Cell》 7판. San Francisco, C.
- ↑ Kimball's Biology Pages. 보관됨 12월 31, 2017 - 웨이백 머신 "Oncogenes" Free full text
- ↑ Kanwal R, Gupta S (April 2012). “Epigenetic modifications in cancer”. 《Clinical Genetics》 81 (4): 303–311. doi:10.1111/j.1399-0004.2011.01809.x. PMC 3590802. PMID 22082348.
- ↑ 가 나 Schnekenburger M, Diederich M (March 2012). “Epigenetics Offer New Horizons for Colorectal Cancer Prevention”. 《Current Colorectal Cancer Reports》 8 (1): 66–81. doi:10.1007/s11888-011-0116-z. PMC 3277709. PMID 22389639.
- ↑ 가 나 다 라 Lao VV, Grady WM (October 2011). “Epigenetics and colorectal cancer”. 《Nature Reviews. Gastroenterology & Hepatology》 8 (12): 686–700. doi:10.1038/nrgastro.2011.173. PMC 3391545. PMID 22009203.
- ↑ Klutstein M, Nejman D, Greenfield R, Cedar H (June 2016). “DNA Methylation in Cancer and Aging”. 《Cancer Research》 76 (12): 3446–3450. doi:10.1158/0008-5472.CAN-15-3278. PMID 27256564.
- ↑ Jacinto FV, Esteller M (July 2007). “Mutator pathways unleashed by epigenetic silencing in human cancer”. 《Mutagenesis》 22 (4): 247–253. doi:10.1093/mutage/gem009. PMID 17412712.
- ↑ Lahtz C, Pfeifer GP (February 2011). “Epigenetic changes of DNA repair genes in cancer”. 《Journal of Molecular Cell Biology》 3 (1): 51–58. doi:10.1093/jmcb/mjq053. PMC 3030973. PMID 21278452.
- ↑ Bernstein C, Nfonsam V, Prasad AR, Bernstein H (March 2013). “Epigenetic field defects in progression to cancer”. 《World Journal of Gastrointestinal Oncology》 5 (3): 43–49. doi:10.4251/wjgo.v5.i3.43. PMC 3648662. PMID 23671730.
- ↑ “Colorectal Cancer”. 《The Lecturio Medical Concept Library》. 2021년 7월 22일에 확인함.
- ↑ Coppedè F, Lopomo A, Spisni R, Migliore L (January 2014). “Genetic and epigenetic biomarkers for diagnosis, prognosis and treatment of colorectal cancer”. 《World Journal of Gastroenterology》 20 (4): 943–956. doi:10.3748/wjg.v20.i4.943. PMC 3921546. PMID 24574767.
- ↑ Guinney J, Dienstmann R, Wang X, de Reyniès A, Schlicker A, Soneson C, 외. (November 2015). “The consensus molecular subtypes of colorectal cancer”. 《Nature Medicine》 21 (11): 1350–1356. doi:10.1038/nm.3967. PMC 4636487. PMID 26457759.
- ↑ Orouji E, Raman AT, Singh AK, Sorokin A, Arslan E, Ghosh AK, 외. (May 2021). “Chromatin state dynamics confers specific therapeutic strategies in enhancer subtypes of colorectal cancer”. 《Gut》 71 (5): 938–949. doi:10.1136/gutjnl-2020-322835. PMC 8745382. PMID 34059508. S2CID 235269540.
- ↑ 가 나 다 라 Cunningham D, Atkin W, Lenz HJ, Lynch HT, Minsky B, Nordlinger B, Starling N (March 2010). “Colorectal cancer”. 《Lancet》 375 (9719): 1030–1047. doi:10.1016/S0140-6736(10)60353-4. PMID 20304247. S2CID 25299272.
- ↑ 가 나 “Colorectal Cancer”. 《The Lecturio Medical Concept Library》. 2021년 7월 10일에 확인함.
- ↑ Awiwi, MO; Kaur, H; Ernst, R; Rauch, GM; Morani, AC; Stanietzky, N; Palmquist, SM; Salem, UI (2023). “Restaging MRI of Rectal Adenocarcinoma after Neoadjuvant Chemoradiotherapy: Imaging Findings and Potential Pitfalls.”. 《Radiographics》 43 (4): e220135. doi:10.1148/rg.220135. PMID 36927125. S2CID 257583845.
- ↑ Awiwi, MO; Kaur, H; Ernst, R; Rauch, GM; Morani, AC; Stanietzky, N; Palmquist, SM; Salem, UI (April 2023). “Restaging MRI of Rectal Adenocarcinoma after Neoadjuvant Chemoradiotherapy: Imaging Findings and Potential Pitfalls.”. 《Radiographics》 43 (4): e220135. doi:10.1148/rg.220135. PMID 36927125. S2CID 257583845.
- ↑ Kang H, O'Connell JB, Leonardi MJ, Maggard MA, McGory ML, Ko CY (February 2007). “Rare tumors of the colon and rectum: a national review”. 《International Journal of Colorectal Disease》 22 (2): 183–189. doi:10.1007/s00384-006-0145-2. PMID 16845516. S2CID 34693873.
- ↑ “Colon, Rectosigmoid, and Rectum Equivalent Terms and Definitions C180-C189, C199, C209, (Excludes lymphoma and leukemia M9590 – M9992 and Kaposi sarcoma M9140) – Colon Solid Tumor Rules 2018. July 2019 Update” (PDF). 《National Cancer Institute》. 2020년 1월 16일에 원본 문서 (PDF)에서 보존된 문서.
- ↑ “Colorectal cancer types”. 《Cancer Treatment Centers of America》. 2018년 10월 4일. 2020년 1월 16일에 확인함.
- ↑ Di Como JA, Mahendraraj K, Lau CS, Chamberlain RS (October 2015). “Adenosquamous carcinoma of the colon and rectum: a population based clinical outcomes study involving 578 patients from the Surveillance Epidemiology and End Result (SEER) database (1973–2010)”. 《Journal of the American College of Surgeons》 221 (4): 56. doi:10.1016/j.jamcollsurg.2015.08.044.
- ↑ Whiteside G, Munglani R (September 1998). “TUNEL, Hoechst and immunohistochemistry triple-labelling: an improved method for detection of apoptosis in tissue sections--an update”. 《Brain Research. Brain Research Protocols》 3 (1): 52–53. doi:10.1016/s1385-299x(98)00020-8. PMID 9767106.
- ↑ “TNM staging of colorectal carcinoma (AJCC 8th edition)”. 《www.pathologyoutlines.com》. 2019년 2월 24일에 확인함.
- ↑ Parkin DM, Boyd L, Walker LC (December 2011). “16. The fraction of cancer attributable to lifestyle and environmental factors in the UK in 2010”. 《British Journal of Cancer》 105 (S2): S77–S81. doi:10.1038/bjc.2011.489. PMC 3252065. PMID 22158327.
- ↑ Searke D (2006). 《Cancer Epidemiology and Prevention》 3판. Oxford University Press. 809쪽. ISBN 978-0199747979. September 28, 2015에 원본 문서에서 보존된 문서.
- ↑ Rennert G (2007). 《Cancer Prevention》. Springer. 179쪽. ISBN 978-3540376965. October 3, 2015에 원본 문서에서 보존된 문서.
- ↑ 가 나 “Colorectal Cancer Prevention Overview”. 《National Cancer Institute》 (영어). 2018년 3월 1일. 2018년 10월 26일에 확인함.
- ↑ “Cancer prevention”. World Health Organization. 2018년 10월 27일에 확인함.
- ↑ Chaplin A, Rodriguez RM, Segura-Sampedro JJ, Ochogavía-Seguí A, Romaguera D, Barceló-Coblijn G (October 2022). “Insights behind the Relationship between Colorectal Cancer and Obesity: Is Visceral Adipose Tissue the Missing Link?”. 《International Journal of Molecular Sciences》 23 (21): 13128. doi:10.3390/ijms232113128. PMC 9655590. PMID 36361914.
- ↑ Lauby-Secretan B, Scoccianti C, Loomis D, Grosse Y, Bianchini F, Straif K (August 2016). “Body Fatness and Cancer--Viewpoint of the IARC Working Group”. 《The New England Journal of Medicine》 375 (8): 794–798. doi:10.1056/nejmsr1606602. PMC 6754861. PMID 27557308.
- ↑ “Colorectal Cancer – Risk Factors and Prevention”. 2012년 6월 25일.
- ↑ Willett WC (2014). 〈Diet, nutrition, and cancer: where next for public health?〉. Stewart BW, Wild CP. 《World Cancer Report》. the International Agency for Research on Cancer, World Health Organization. 432–435쪽. ISBN 978-92-832-0443-5.
- ↑ 가 나 Willett WC, Key T, Romieu I (2014). 〈Chapter 2.6: Diet, obesity, and physical activity〉. Stewart BW, Wild CP. 《World Cancer Report》. the International Agency for Research on Cancer, World Health Organization. 124–133쪽. ISBN 978-92-832-0443-5.
Several large prospective cohort studies of dietary fibre and colon cancer risk have not supported an association, although an inverse relation was seen in the large European Prospective Investigation into Cancer and Nutrition (EPIC) study and a recent meta-analysis. The variation in findings from prospective studies needs to be better understood; dietary fibre is complex and heterogeneous, and the relation with colorectal cancer could differ by dietary source. (p. 127)
- ↑ “Colorectal Cancer Prevention Description of Evidence”. 《National Cancer Institute》 (영어). 2018년 3월 1일. 2018년 10월 26일에 확인함.
- ↑ “Colorectal cancer”.
- ↑ Reynolds A, Mann J, Cummings J, Winter N, Mete E, Te Morenga L (February 2019). “Carbohydrate quality and human health: a series of systematic reviews and meta-analyses”. 《Lancet》 393 (10170): 434–445. doi:10.1016/S0140-6736(18)31809-9. PMID 30638909. S2CID 58632705.
- ↑ Song M, Chan AT (January 2019). “Environmental Factors, Gut Microbiota, and Colorectal Cancer Prevention”. 《Clinical Gastroenterology and Hepatology》 17 (2): 275–289. doi:10.1016/j.cgh.2018.07.012. PMC 6314893. PMID 30031175.
Despite the longstanding hypothesis that a high-fiber diet may protect against colorectal cancer... epidemiologic studies associating dietary fiber intake with subsequent risk of colorectal cancer have yielded inconsistent results... Nonetheless, based on existing evidence, the most recent expert report from the World Cancer Research Fund and American Institute for Cancer Research in 2017 concludes that there is probable evidence
- ↑ Jabbari M, Pourmoradian S, Eini-Zinab H, Mosharkesh E, Hosseini Balam F, Yaghmaei Y, 외. (November 2022). “Levels of evidence for the association between different food groups/items consumption and the risk of various cancer sites: an umbrella review”. 《International Journal of Food Sciences and Nutrition》 73 (7): 861–874. doi:10.1080/09637486.2022.2103523. PMID 35920747. S2CID 251280745.
- ↑ “Colorectal Cancer 2011 Report: Food, Nutrition, Physical Activity, and the Prevention of Colorectal Cancer” (PDF). World Cancer Research Fund & American Institute for Cancer Research. 2011. September 9, 2016에 원본 문서 (PDF)에서 보존된 문서.
- ↑ Pérez-Cueto FJ, Verbeke W (April 2012). “Consumer implications of the WCRF's permanent update on colorectal cancer”. 《Meat Science》 90 (4): 977–978. doi:10.1016/j.meatsci.2011.11.032. PMID 22196090.
- ↑ Harriss DJ, Atkinson G, Batterham A, George K, Cable NT, Reilly T, 외. (September 2009). “Lifestyle factors and colorectal cancer risk (2): a systematic review and meta-analysis of associations with leisure-time physical activity”. 《Colorectal Disease》 11 (7): 689–701. doi:10.1111/j.1463-1318.2009.01767.x. PMID 19207713. S2CID 8026021.
- ↑ Robsahm TE, Aagnes B, Hjartåker A, Langseth H, Bray FI, Larsen IK (November 2013). “Body mass index, physical activity, and colorectal cancer by anatomical subsites: a systematic review and meta-analysis of cohort studies”. 《European Journal of Cancer Prevention》 22 (6): 492–505. doi:10.1097/CEJ.0b013e328360f434. PMID 23591454. S2CID 24764995.
- ↑ Kyu HH, Bachman VF, Alexander LT, Mumford JE, Afshin A, Estep K, 외. (August 2016). “Physical activity and risk of breast cancer, colon cancer, diabetes, ischemic heart disease, and ischemic stroke events: systematic review and dose-response meta-analysis for the Global Burden of Disease Study 2013”. 《BMJ》 354: i3857. doi:10.1136/bmj.i3857. PMC 4979358. PMID 27510511.
- ↑ Biswas A, Oh PI, Faulkner GE, Bajaj RR, Silver MA, Mitchell MS, Alter DA (January 2015). “Sedentary time and its association with risk for disease incidence, mortality, and hospitalization in adults: a systematic review and meta-analysis”. 《Annals of Internal Medicine》 162 (2): 123–132. doi:10.7326/M14-1651. PMID 25599350. S2CID 7256176.
- ↑ Cooper K, Squires H, Carroll C, Papaioannou D, Booth A, Logan RF, 외. (June 2010). “Chemoprevention of colorectal cancer: systematic review and economic evaluation”. 《Health Technology Assessment》 14 (32): 1–206. doi:10.3310/hta14320. PMID 20594533.
- ↑ Emilsson L, Holme Ø, Bretthauer M, Cook NR, Buring JE, Løberg M, 외. (January 2017). “Systematic review with meta-analysis: the comparative effectiveness of aspirin vs. screening for colorectal cancer prevention”. 《Alimentary Pharmacology & Therapeutics》 45 (2): 193–204. doi:10.1111/apt.13857. PMID 27859394.
- ↑ Bibbins-Domingo K (June 2016). “Aspirin Use for the Primary Prevention of Cardiovascular Disease and Colorectal Cancer: U.S. Preventive Services Task Force Recommendation Statement”. 《Annals of Internal Medicine》 164 (12): 836–845. doi:10.7326/M16-0577. PMID 27064677.
- ↑ Agency for Healthcare Research and Quality. “Aspirin or Nonsteroidal Anti-inflammatory Drugs for the Primary Prevention of Colorectal Cancer”. United States Department of Health & Human Services. January 5, 2016에 원본 문서에서 보존된 문서.
2010/2011
- ↑ Weingarten MA, Zalmanovici A, Yaphe J (January 2008). “Dietary calcium supplementation for preventing colorectal cancer and adenomatous polyps”. 《The Cochrane Database of Systematic Reviews》 2010 (1): CD003548. doi:10.1002/14651858.CD003548.pub4. PMC 8719254. PMID 18254022.
- ↑ Ma Y, Zhang P, Wang F, Yang J, Liu Z, Qin H (October 2011). “Association between vitamin D and risk of colorectal cancer: a systematic review of prospective studies”. 《Journal of Clinical Oncology》 29 (28): 3775–3782. doi:10.1200/JCO.2011.35.7566. PMID 21876081.
- ↑ Yin L, Grandi N, Raum E, Haug U, Arndt V, Brenner H (2011). “Meta-analysis: Serum vitamin D and colorectal adenoma risk”. 《Preventive Medicine》 53 (1–2): 10–16. doi:10.1016/j.ypmed.2011.05.013. PMID 21672549.
- ↑ 가 나 다 라 마 Cunningham D, Atkin W, Lenz HJ, Lynch HT, Minsky B, Nordlinger B, Starling N (March 2010). “Colorectal cancer”. 《Lancet》 375 (9719): 1030–1047. doi:10.1016/S0140-6736(10)60353-4. PMID 20304247. S2CID 25299272.
- ↑ “What Can I Do to Reduce My Risk of Colorectal Cancer?”. 《Centers for Disease Control and Prevention》. April 2, 2014. February 26, 2015에 원본 문서에서 보존된 문서. March 5, 2015에 확인함.
- ↑ He J, Efron JE (2011). “Screening for colorectal cancer”. 《Advances in Surgery》 45: 31–44. doi:10.1016/j.yasu.2011.03.006. hdl:2328/11906. PMID 21954677.
- ↑ Siegel RL, Ward EM, Jemal A (March 2012). “Trends in colorectal cancer incidence rates in the United States by tumor location and stage, 1992-2008”. 《Cancer Epidemiology, Biomarkers & Prevention》 21 (3): 411–416. doi:10.1158/1055-9965.EPI-11-1020. PMID 22219318.
- ↑ Swartz AW, Eberth JM, Josey MJ, Strayer SM (October 2017). “Reanalysis of All-Cause Mortality in the U.S. Preventive Services Task Force 2016 Evidence Report on Colorectal Cancer Screening”. 《Annals of Internal Medicine》 167 (8): 602–603. doi:10.7326/M17-0859. PMC 5823607. PMID 28828493.
- ↑ Hewitson P, Glasziou P, Watson E, Towler B, Irwig L (June 2008). “Cochrane systematic review of colorectal cancer screening using the fecal occult blood test (hemoccult): an update”. 《The American Journal of Gastroenterology》 103 (6): 1541–1549. doi:10.1111/j.1572-0241.2008.01875.x. PMID 18479499. S2CID 26338156.
- ↑ Lee JK, Liles EG, Bent S, Levin TR, Corley DA (February 2014). “Accuracy of fecal immunochemical tests for colorectal cancer: systematic review and meta-analysis”. 《Annals of Internal Medicine》 160 (3): 171. doi:10.7326/M13-1484. PMC 4189821. PMID 24658694.
- ↑ “New pathways could improve bowel cancer screening”. 《NIHR Evidence》 (영국 영어). 2021년 9월 13일. doi:10.3310/alert_47581. S2CID 239113610. 2022년 8월 5일에 확인함.
- ↑ 가 나 Li SJ, Sharples LD, Benton SC, Blyuss O, Mathews C, Sasieni P, Duffy SW (September 2021). “Faecal immunochemical testing in bowel cancer screening: Estimating outcomes for different diagnostic policies”. 《Journal of Medical Screening》 28 (3): 277–285. doi:10.1177/0969141320980501. PMC 8366184. PMID 33342370.
- ↑ 가 나 다 라 마 Bibbins-Domingo K, Grossman DC, Curry SJ, Davidson KW, Epling JW, García FA, 외. (June 2016). “Screening for Colorectal Cancer: US Preventive Services Task Force Recommendation Statement”. 《JAMA》 315 (23): 2564–2575. doi:10.1001/jama.2016.5989. PMID 27304597.
- ↑ 가 나 Qaseem A, Crandall CJ, Mustafa RA, Hicks LA, Wilt TJ, Forciea MA, 외. (November 2019). “Screening for Colorectal Cancer in Asymptomatic Average-Risk Adults: A Guidance Statement From the American College of Physicians”. 《Annals of Internal Medicine》 171 (9): 643–654. doi:10.7326/M19-0642. PMC 8152103. PMID 31683290.
- ↑ Wolf AM, Fontham ET, Church TR, Flowers CR, Guerra CE, LaMonte SJ, 외. (July 2018). “Colorectal cancer screening for average-risk adults: 2018 guideline update from the American Cancer Society”. 《CA: A Cancer Journal for Clinicians》 68 (4): 250–281. doi:10.3322/caac.21457. PMID 29846947.
- ↑ “Screening for Colorectal Cancer”. 《U.S. Preventive Services Task Force》. 2008. February 7, 2015에 원본 문서에서 보존된 문서. December 19, 2011에 확인함.
- ↑ 가 나 Brenner H, Stock C, Hoffmeister M (April 2014). “Effect of screening sigmoidoscopy and screening colonoscopy on colorectal cancer incidence and mortality: systematic review and meta-analysis of randomised controlled trials and observational studies”. 《BMJ》 348 (apr09 1): g2467. doi:10.1136/bmj.g2467. PMC 3980789. PMID 24922745.
- ↑ “Five Things Physicians and Patients Should Question” (PDF). 《Choosing Wisely: An Initiative of the ABIM Foundation》 (American Gastroenterological Association). August 9, 2012에 원본 문서 (PDF)에서 보존된 문서. August 17, 2012에 확인함.
- ↑ Winawer S, Fletcher R, Rex D, Bond J, Burt R, Ferrucci J, 외. (February 2003). “Colorectal cancer screening and surveillance: clinical guidelines and rationale-Update based on new evidence”. 《Gastroenterology》 124 (2): 544–560. doi:10.1053/gast.2003.50044. PMID 12557158. S2CID 29354772.
- ↑ Qaseem A, Denberg TD, Hopkins RH, Humphrey LL, Levine J, Sweet DE, Shekelle P (March 2012). “Screening for colorectal cancer: a guidance statement from the American College of Physicians”. 《Annals of Internal Medicine》 156 (5): 378–386. doi:10.7326/0003-4819-156-5-201203060-00010. PMID 22393133.
- ↑ Tang V, Boscardin WJ, Stijacic-Cenzer I, Lee SJ (April 2015). “Time to benefit for colorectal cancer screening: survival meta-analysis of flexible sigmoidoscopy trials”. 《BMJ》 350: h1662. doi:10.1136/bmj.h1662. PMC 4399600. PMID 25881903.
- ↑ 가 나 Bacchus CM, Dunfield L, Gorber SC, Holmes NM, Birtwhistle R, Dickinson JA, Lewin G, Singh H, Klarenbach S, Mai V, Tonelli M (March 2016). “Recommendations on screening for colorectal cancer in primary care”. 《CMAJ》 188 (5): 340–348. doi:10.1503/cmaj.151125. PMC 4786388. PMID 26903355.
- ↑ “NHS Bowel Cancer Screening Programme”. 《cancerscreening.nhs.uk》. November 29, 2014에 원본 문서에서 보존된 문서.
- ↑ “Home – Bowel Cancer Australia”. 《bowelcanceraustralia.org》. December 24, 2014에 원본 문서에서 보존된 문서.
- ↑ “Bevolkingsonderzoek darmkanker”. 《rivm.nl》. December 17, 2014에 원본 문서에서 보존된 문서.
- ↑ Tepus M, Yau TO (July 2020). “Non-Invasive Colorectal Cancer Screening: An Overview”. 《Gastrointestinal Tumors》 7 (3): 62–73. doi:10.1159/000507701. PMC 7445682. PMID 32903904.
- ↑ “New pathways could improve bowel cancer screening”. 《NIHR Evidence》. 2021년 9월 13일. doi:10.3310/alert_47581. S2CID 239113610.
- ↑ “대장암 검진 | 의학정보 | 진료안내 | 가정의학과 | 서울아산병원”. 2023년 10월 2일에 확인함.
- ↑ “평생건강 지킴이 건강보험 웹진”. 2023년 10월 2일에 확인함.
- ↑ Stein A, Atanackovic D, Bokemeyer C (September 2011). “Current standards and new trends in the primary treatment of colorectal cancer”. 《European Journal of Cancer》 47 (Suppl 3): S312–S314. doi:10.1016/S0959-8049(11)70183-6. PMID 21943995.
- ↑ Chiorean EG, Nandakumar G, Fadelu T, Temin S, Alarcon-Rozas AE, Bejarano S, 외. (March 2020). “Treatment of Patients With Late-Stage Colorectal Cancer: ASCO Resource-Stratified Guideline”. 《JCO Global Oncology》 6 (6): 414–438. doi:10.1200/JGO.19.00367. PMC 7124947. PMID 32150483.
- ↑ 가 나 다 라 마 바 Cunningham D, Atkin W, Lenz HJ, Lynch HT, Minsky B, Nordlinger B, Starling N (March 2010). “Colorectal cancer”. 《Lancet》 375 (9719): 1030–1047. doi:10.1016/S0140-6736(10)60353-4. PMID 20304247. S2CID 25299272.
- ↑ 가 나 “Colon Cancer Treatment (PDQ®)”. 《NCI》. May 12, 2014. July 5, 2014에 원본 문서에서 보존된 문서. June 29, 2014에 확인함.
- ↑ Yamashita, Ken; Oka, Shiro; Tanaka, Shinji; 외. (2019년 3월 1일). “Long-term prognosis after treatment for T1 carcinoma of laterally spreading tumors: a multicenter retrospective study”. 《International Journal of Colorectal Disease》 (영어) 34 (3): 481–490. doi:10.1007/s00384-018-3203-7. ISSN 1432-1262. PMID 30607579. S2CID 57427824.
- ↑ 가 나 McCarthy K, Pearson K, Fulton R, Hewitt J, 외. (Cochrane Colorectal Cancer Group) (December 2012). “Pre-operative chemoradiation for non-metastatic locally advanced rectal cancer”. 《The Cochrane Database of Systematic Reviews》 12: CD008368. doi:10.1002/14651858.CD008368.pub2. PMID 23235660.
- ↑ 가 나 “Colorectal (Colon) Cancer”. 《Cleveland Clinic》. 2021년 7월 9일에 확인함.
- ↑ Böckelman C, Engelmann BE, Kaprio T, Hansen TF, Glimelius B (January 2015). “Risk of recurrence in patients with colon cancer stage II and III: a systematic review and meta-analysis of recent literature”. 《Acta Oncologica》 54 (1): 5–16. doi:10.3109/0284186x.2014.975839. PMID 25430983.
- ↑ “Chemotherapy of metastatic colorectal cancer”. 《Prescrire International》 19 (109): 219–224. October 2010. PMID 21180382.
- ↑ Sugarbaker PH, Van der Speeten K (February 2016). “Surgical technology and pharmacology of hyperthermic perioperative chemotherapy”. 《Journal of Gastrointestinal Oncology》 7 (1): 29–44. doi:10.3978/j.issn.2078-6891.2015.105. PMC 4754302. PMID 26941982.
- ↑ Segura-Sampedro JJ, Morales-Soriano R (August 2020). “Prophylactic HIPEC with oxaliplatin might be of benefit in T4 and perforated colon cancer: another possible interpretation of the COLOPEC results”. 《Revista Espanola de Enfermedades Digestivas》 112 (8): 666. doi:10.17235/reed.2020.6755/2019. PMID 32686435.
- ↑ Esquivel J, Sticca R, Sugarbaker P, Levine E, Yan TD, Alexander R, 외. (January 2007). “Cytoreductive surgery and hyperthermic intraperitoneal chemotherapy in the management of peritoneal surface malignancies of colonic origin: a consensus statement. Society of Surgical Oncology”. 《Annals of Surgical Oncology》 14 (1): 128–133. doi:10.1245/s10434-006-9185-7. PMID 17072675. S2CID 21282326.
- ↑ Arjona-Sánchez A, Espinosa-Redondo E, Gutiérrez-Calvo A, Segura-Sampedro JJ, Pérez-Viejo E, Concepción-Martín V, 외. (April 2023). “Efficacy and Safety of Intraoperative Hyperthermic Intraperitoneal Chemotherapy for Locally Advanced Colon Cancer: A Phase 3 Randomized Clinical Trial”. 《JAMA Surgery》 158 (7): 683–691. doi:10.1001/jamasurg.2023.0662. PMC 10134040
|pmc=값 확인 필요 (도움말). PMID 37099280. - ↑ DeVita VT, Lawrence TS, Rosenberg SA (2008). 《DeVita, Hellman, and Rosenberg's Cancer: Principles & Practice of Oncology》. Lippincott Williams & Wilkins. 1258–쪽. ISBN 978-0-7817-7207-5.
- ↑ 가 나 Feeney G, Sehgal R, Sheehan M, Hogan A, Regan M, Joyce M, Kerin M (September 2019). “Neoadjuvant radiotherapy for rectal cancer management”. 《World Journal of Gastroenterology》 25 (33): 4850–4869. doi:10.3748/wjg.v25.i33.4850. PMC 6737323. PMID 31543678.
- ↑ Li Y, Wang J, Ma X, Tan L, Yan Y, Xue C, 외. (2016). “A Review of Neoadjuvant Chemoradiotherapy for Locally Advanced Rectal Cancer”. 《International Journal of Biological Sciences》 12 (8): 1022–1031. doi:10.7150/ijbs.15438. PMC 4971740. PMID 27489505.
- ↑ Cao C, Wang D, Tian DH, Wilson-Smith A, Huang J, Rimner A (December 2019). “A systematic review and meta-analysis of stereotactic body radiation therapy for colorectal pulmonary metastases”. 《Journal of Thoracic Disease》 11 (12): 5187–5198. doi:10.21037/jtd.2019.12.12. PMC 6988072. PMID 32030236.
- ↑ Boland PM, Ma WW (May 2017). “Immunotherapy for Colorectal Cancer”. 《Cancers》 9 (5): 50. doi:10.3390/cancers9050050. PMC 5447960. PMID 28492495.
- ↑ 가 나 Syn NL, Teng MW, Mok TS, Soo RA (December 2017). “De-novo and acquired resistance to immune checkpoint targeting”. 《The Lancet. Oncology》 18 (12): e731–e741. doi:10.1016/s1470-2045(17)30607-1. PMID 29208439.
- ↑ “FDA grants accelerated approval to pembrolizumab for first tissue/site agnostic indication”. 《U.S. Food and Drug Administration》. 2019년 2월 9일.
- ↑ Cercek A, Lumish M, Sinopoli J, Weiss J, Shia J, Lamendola-Essel M, El Dika IH, Segal N, Shcherba M, Sugarman R, Stadler Z, Yaeger R, Smith JJ, Rousseau B, Argiles G, Patel M, Desai A, Saltz LB, Widmar M, Iyer K, Zhang J, Gianino N, Crane C, Romesser PB, Pappou EP, Paty P, Garcia-Aguilar J, Gonen M, Gollub M, Weiser MR, Schalper KA, Diaz LA J (June 2022). “PD-1 Blockade in Mismatch Repair–Deficient, Locally Advanced Rectal Cancer”. 《The New England Journal of Medicine》 386 (25): 2363–2376. doi:10.1056/NEJMoa2201445. PMC 9492301. PMID 35660797. S2CID 249395846. 밴쿠버 양식 오류 (도움말)
- ↑ “Palliative or Supportive Care”. American Cancer Society. August 21, 2014에 원본 문서에서 보존된 문서. August 20, 2014에 확인함.
- ↑ “ASCO Provisional Clinical Opinion: The Integration of Palliative Care into Standard Oncology Care”. ASCO. August 21, 2014에 원본 문서에서 보존된 문서. 20 August 2014에 확인함.
- ↑ Higginson IJ, Evans CJ (Sep–Oct 2010). “What is the evidence that palliative care teams improve outcomes for cancer patients and their families?”. 《Cancer Journal》 16 (5): 423–435. doi:10.1097/PPO.0b013e3181f684e5. PMID 20890138. S2CID 39881122.
- ↑ Wasserberg N, Kaufman HS (December 2007). “Palliation of colorectal cancer”. 《Surgical Oncology》 16 (4): 299–310. doi:10.1016/j.suronc.2007.08.008. PMID 17913495.
- ↑ Amersi F, Stamos MJ, Ko CY (July 2004). “Palliative care for colorectal cancer”. 《Surgical Oncology Clinics of North America》 13 (3): 467–477. doi:10.1016/j.soc.2004.03.002. PMID 15236729.
- ↑ 가 나 “National Comprehensive Cancer Network” (PDF). 《nccn.org》. March 25, 2009에 원본 문서 (PDF)에서 보존된 문서.
- ↑ 가 나 Desch CE, Benson AB, Somerfield MR, Flynn PJ, Krause C, Loprinzi CL, 외. (November 2005). “Colorectal cancer surveillance: 2005 update of an American Society of Clinical Oncology practice guideline”. 《Journal of Clinical Oncology》 23 (33): 8512–8519. doi:10.1200/JCO.2005.04.0063. PMID 16260687.
- ↑ Jeffery M, Hickey BE, Hider PN (September 2019). “Follow-up strategies for patients treated for non-metastatic colorectal cancer”. 《The Cochrane Database of Systematic Reviews》 2019 (9): CD002200. doi:10.1002/14651858.CD002200.pub4. PMC 6726414. PMID 31483854.
- ↑ Betof AS, Dewhirst MW, Jones LW (March 2013). “Effects and potential mechanisms of exercise training on cancer progression: a translational perspective”. 《Brain, Behavior, and Immunity》 30 (Suppl): S75–S87. doi:10.1016/j.bbi.2012.05.001. PMC 3638811. PMID 22610066.
- ↑ 가 나 Ballard-Barbash R, Friedenreich CM, Courneya KS, Siddiqi SM, McTiernan A, Alfano CM (June 2012). “Physical activity, biomarkers, and disease outcomes in cancer survivors: a systematic review”. 《Journal of the National Cancer Institute》 104 (11): 815–840. doi:10.1093/jnci/djs207. PMC 3465697. PMID 22570317.
- ↑ 가 나 McGettigan M, Cardwell CR, Cantwell MM, Tully MA (May 2020). “Physical activity interventions for disease-related physical and mental health during and following treatment in people with non-advanced colorectal cancer”. 《The Cochrane Database of Systematic Reviews》 2020 (5): CD012864. doi:10.1002/14651858.cd012864.pub2. PMC 7196359. PMID 32361988.
- ↑ 가 나 Uhlen M, Zhang C, Lee S, Sjöstedt E, Fagerberg L, Bidkhori G, 외. (August 2017). “A pathology atlas of the human cancer transcriptome”. 《Science》 357 (6352): eaan2507. doi:10.1126/science.aan2507. PMID 28818916.
- ↑ Osterman E, Glimelius B (September 2018). “Recurrence Risk After Up-to-Date Colon Cancer Staging, Surgery, and Pathology: Analysis of the Entire Swedish Population”. 《Diseases of the Colon and Rectum》 61 (9): 1016–1025. doi:10.1097/dcr.0000000000001158. PMID 30086050. S2CID 51934598.
- ↑ 가 나 Cunningham D, Atkin W, Lenz HJ, Lynch HT, Minsky B, Nordlinger B, Starling N (March 2010). “Colorectal cancer”. 《Lancet》 375 (9719): 1030–1047. doi:10.1016/S0140-6736(10)60353-4. PMID 20304247. S2CID 25299272.
- ↑ Zacharakis M, Xynos ID, Lazaris A, Smaro T, Kosmas C, Dokou A, 외. (February 2010). “Predictors of survival in stage IV metastatic colorectal cancer”. 《Anticancer Research》 30 (2): 653–660. PMID 20332485.
- ↑ Agabegi ED, Agabegi SS (2008). 《Step-Up to Medicine (Step-Up Series)》. Hagerstwon, MD: Lippincott Williams & Wilkins. ISBN 978-0-7817-7153-5.
- ↑ Hong Y (2020년 6월 30일). “Clinical study of colorectal cancer operation: Survival analysis”. 《Korean Journal of Clinical Oncology 2020》 16 (1): 3–8. doi:10.14216/kjco.20002. PMC 9942716. PMID 36945303.
- ↑ “Five-Year Survival Rates”. 《National Cancer Institute》. 2021년 5월 9일에 확인함.
- ↑ Xu Z, Becerra AZ, Fleming FJ, Aquina CT, Dolan JG, Monson JR, 외. (October 2019). “Treatments for Stage IV Colon Cancer and Overall Survival”. 《The Journal of Surgical Research》 242: 47–54. doi:10.1016/j.jss.2019.04.034. PMID 31071604. S2CID 149443256.
- ↑ Drageset S, Lindstrøm TC, Underlid K (April 2016). “"I just have to move on": Women's coping experiences and reflections following their first year after primary breast cancer surgery”. 《European Journal of Oncology Nursing》 (영어) 21: 205–211. doi:10.1016/j.ejon.2015.10.005. PMID 26521054.
- ↑ Restivo A, Zorcolo L, D'Alia G, Cocco F, Cossu A, Scintu F, Casula G (February 2016). “Risk of complications and long-term functional alterations after local excision of rectal tumors with transanal endoscopic microsurgery (TEM)”. 《International Journal of Colorectal Disease》 31 (2): 257–266. doi:10.1007/s00384-015-2371-y. PMID 26298182. S2CID 29087556.
- ↑ Bregendahl S, Emmertsen KJ, Lindegaard JC, Laurberg S (January 2015). “Urinary and sexual dysfunction in women after resection with and without preoperative radiotherapy for rectal cancer: a population-based cross-sectional study”. 《Colorectal Disease》 17 (1): 26–37. doi:10.1111/codi.12758. PMID 25156386. S2CID 42069306.
- ↑ Ramirez M, McMullen C, Grant M, Altschuler A, Hornbrook MC, Krouse RS (December 2009). “Figuring out sex in a reconfigured body: experiences of female colorectal cancer survivors with ostomies”. 《Women & Health》 49 (8): 608–624. doi:10.1080/03630240903496093. PMC 2836795. PMID 20183104.
- ↑ Steele N, Haigh R, Knowles G, Mackean M (September 2007). “Carcinoembryonic antigen (CEA) testing in colorectal cancer follow up: what do patients think?”. 《Postgraduate Medical Journal》 83 (983): 612–614. doi:10.1136/pgmj.2007.059634. PMC 2600007. PMID 17823231.
- ↑ McGeechan GJ, Byrnes K, Campbell M, Carthy N, Eberhardt J, Paton W, 외. (January 2021). “A systematic review and qualitative synthesis of the experience of living with colorectal cancer as a chronic illness”. 《Psychology & Health》 37 (3): 350–374. doi:10.1080/08870446.2020.1867137. PMID 33499649. S2CID 231771176.
- ↑ Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, 외. (December 2012). “Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010”. 《Lancet》 380 (9859): 2095–2128. doi:10.1016/S0140-6736(12)61728-0. hdl:10536/DRO/DU:30050819. PMID 23245604. S2CID 1541253.
- ↑ Forman D, Ferlay J (2014). 〈Chapter 1.1: The global and regional burden of cancer〉. Stewart BW, Wild CP. 《World Cancer Report》. the International Agency for Research on Cancer, World Health Organization. 16–53쪽. ISBN 978-92-832-0443-5.
- ↑ WHO (February 2010). “Cancer”. World Health Organization. December 29, 2010에 원본 문서에서 보존된 문서. January 5, 2011에 확인함.
- ↑ Merika E, Saif MW, Katz A, Syrigos K, Syrigos C, Morse M (2010). “Review. Colon cancer vaccines: an update”. 《In Vivo》 24 (5): 607–628. PMID 20952724.
- ↑ Ferlay J, Shin HR, Bray F, Forman D, Mathers C, Parkin DM (2010). “Colorectal Cancer Incidence, Mortality and Prevalence Worldwide in 2008 – Summary”. 2012년 10월 17일에 원본 문서에서 보존된 문서.; “GLOBOCAN 2008 v2.0, Cancer Incidence and Mortality Worldwide: IARC CancerBase No. 10”. Lyon, France: International Agency for Research on Cancer. 2011년 5월 8일에 원본 문서에서 보존된 문서.
- ↑ 가 나 “Colorectal cancer: Statistics”. Cancer.net, American Society of Clinical Oncology. February 2022. 2022년 5월 13일에 확인함.
- ↑ Katella K. “Colorectal Cancer: What Millennials and Gen Zers Need to Know”. 《YaleMedicine》.
- ↑ “Bowel cancer | About bowel cancer | Cancer Research UK”. 《www.cancerresearchuk.org》 (영어). March 9, 2017에 원본 문서에서 보존된 문서. May 12, 2017에 확인함.
- ↑ 《Cancer in Australia: an Overview, 2014. Cancer series No 90. Cat. No. CAN 88.》. Canberra: Australian Institute of Health and Welfare. 2014. ISBN 978-1-74249-677-1.
- ↑ 《Cancer in Papua New Guinea: an Overview, 2016. Cancer series No. 176. Cat. No. CAN 88.》. Papua New Guinea Department of Health. 2016.
- ↑ Zhong L, Zhang X, Covasa M (June 2014). “Emerging roles of lactic acid bacteria in protection against colorectal cancer”. 《World Journal of Gastroenterology》 20 (24): 7878–7886. doi:10.3748/wjg.v20.i24.7878. PMC 4069315. PMID 24976724.
- ↑ Oh BY, Hong HK, Lee WY, Cho YB (February 2017). “Animal models of colorectal cancer with liver metastasis”. 《Cancer Letters》 387: 114–120. doi:10.1016/j.canlet.2016.01.048. PMID 26850374.
- ↑ Golovko D, Kedrin D, Yilmaz ÖH, Roper J (2015). “Colorectal cancer models for novel drug discovery”. 《Expert Opinion on Drug Discovery》 10 (11): 1217–1229. doi:10.1517/17460441.2015.1079618. PMC 4872297. PMID 26295972.
- ↑ Evans JP, Sutton PA, Winiarski BK, Fenwick SW, Malik HZ, Vimalachandran D, 외. (February 2016). “From mice to men: Murine models of colorectal cancer for use in translational research”. 《Critical Reviews in Oncology/Hematology》 98: 94–105. doi:10.1016/j.critrevonc.2015.10.009. PMID 26558688.
- ↑ Muzny DM, Bainbridge MN, Chang K, Dinh HH, Drummond JA, Fowler G, 외. (Cancer Genome Atlas Network) (July 2012). “Comprehensive molecular characterization of human colon and rectal cancer”. 《Nature》 487 (7407): 330–337. Bibcode:2012Natur.487..330T. doi:10.1038/nature11252. PMC 3401966. PMID 22810696.
- ↑ “Colorectal Cancer Atlas”. January 13, 2016에 원본 문서에서 보존된 문서.
외부 링크[편집]
- (영어) 대장암 - Curlie
